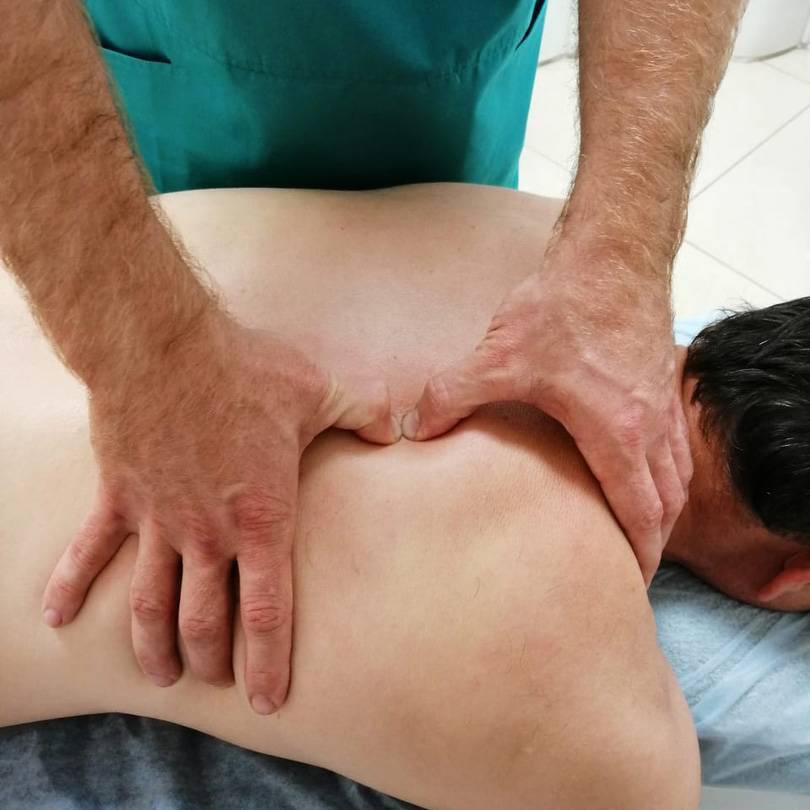
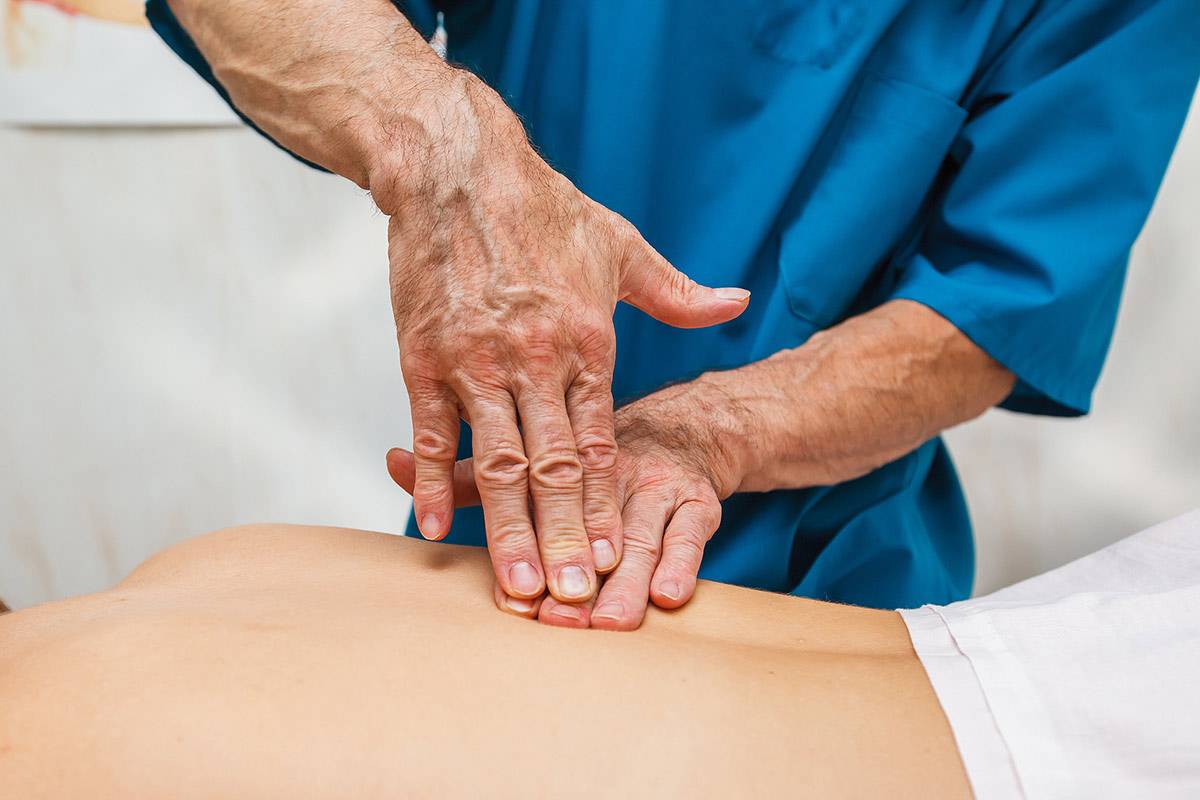
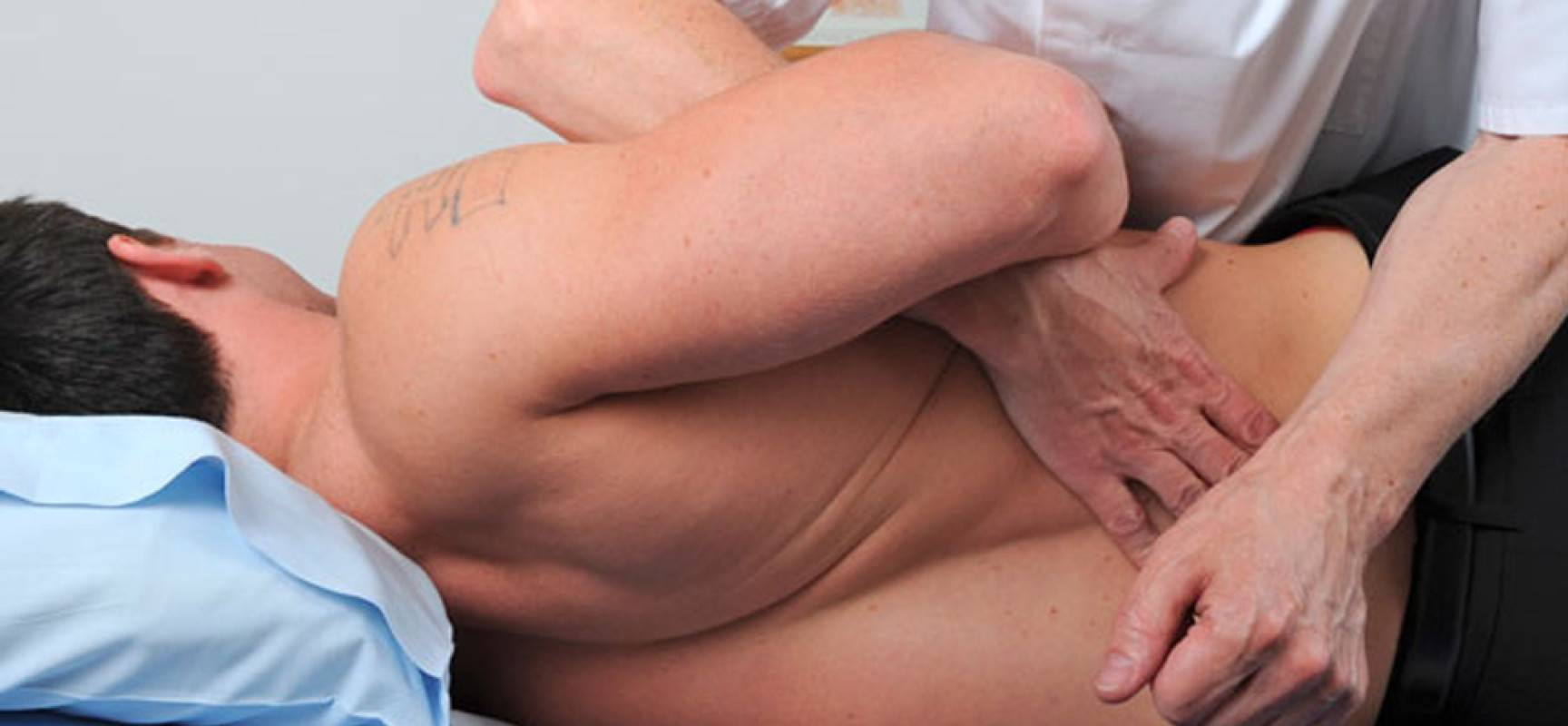
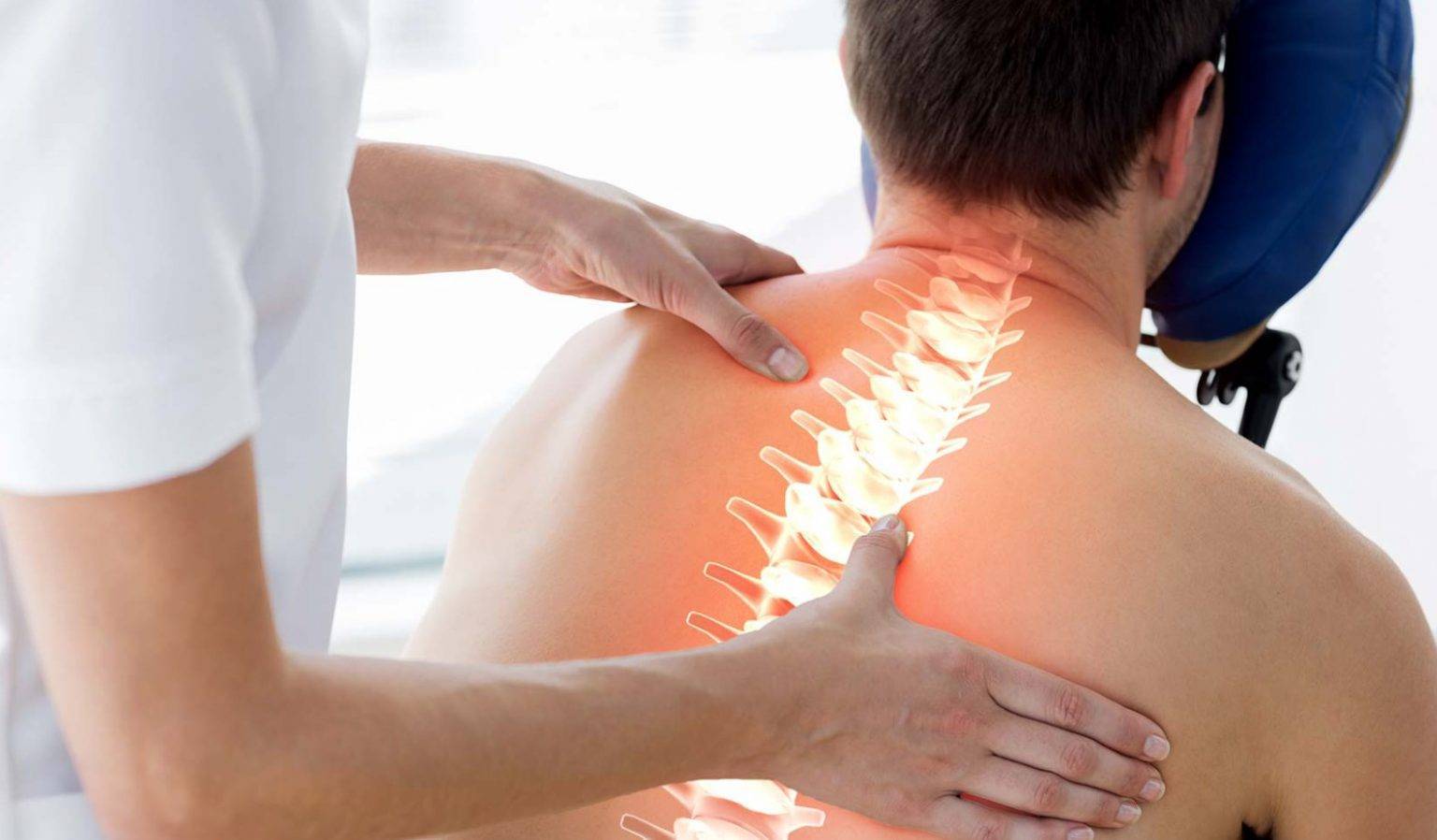
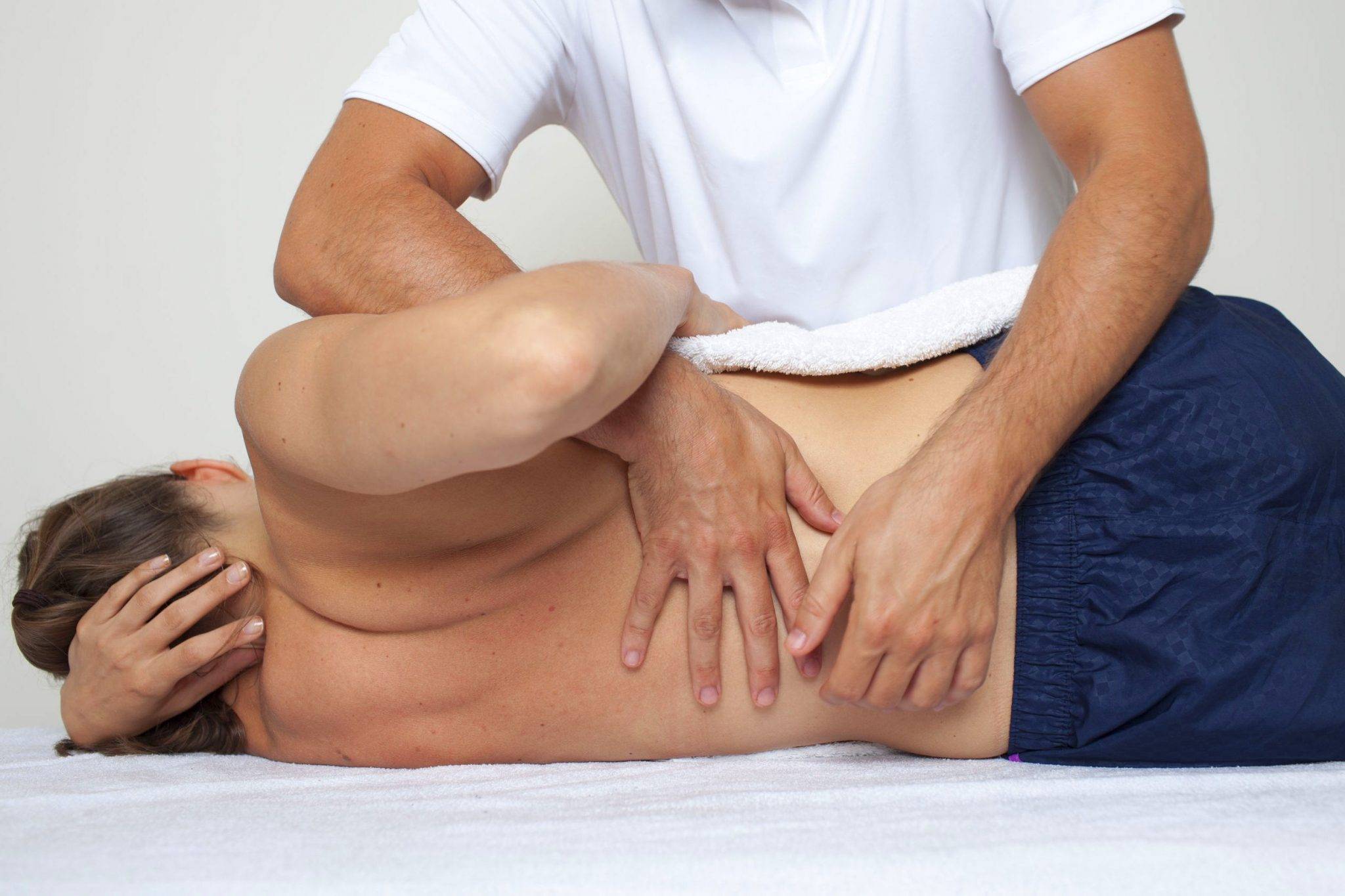
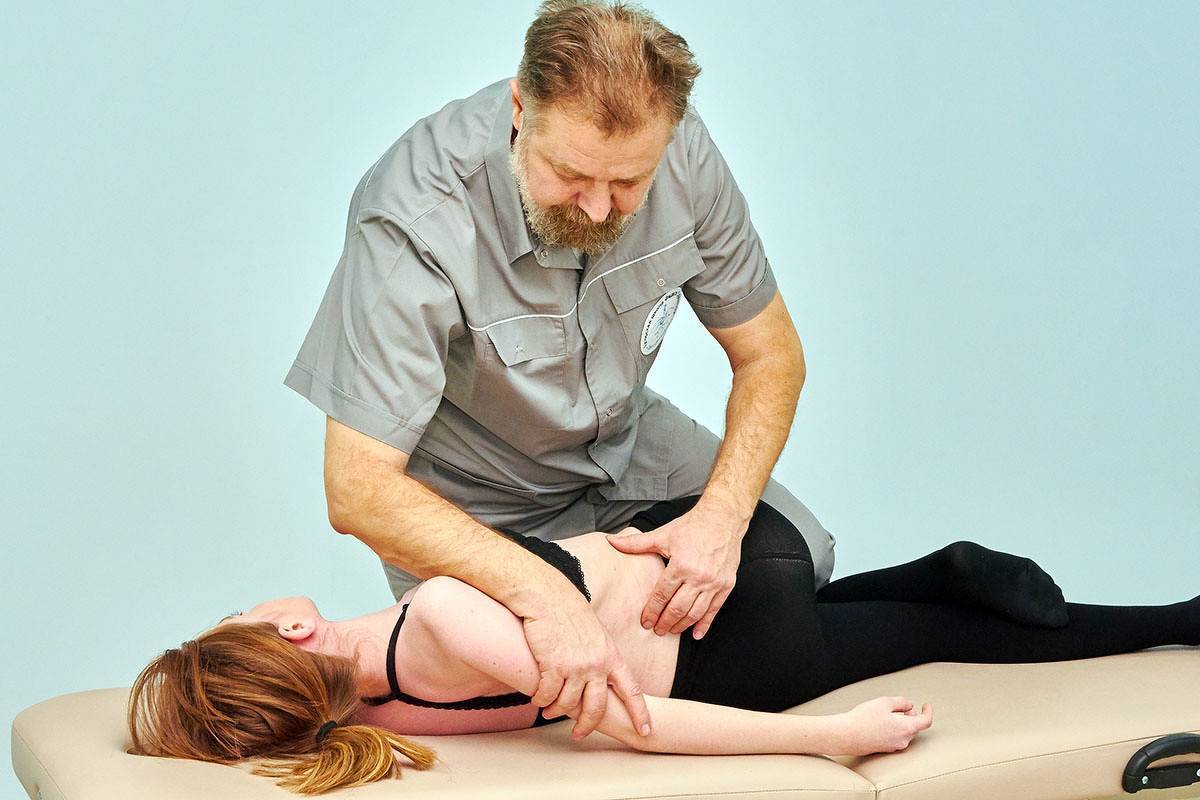
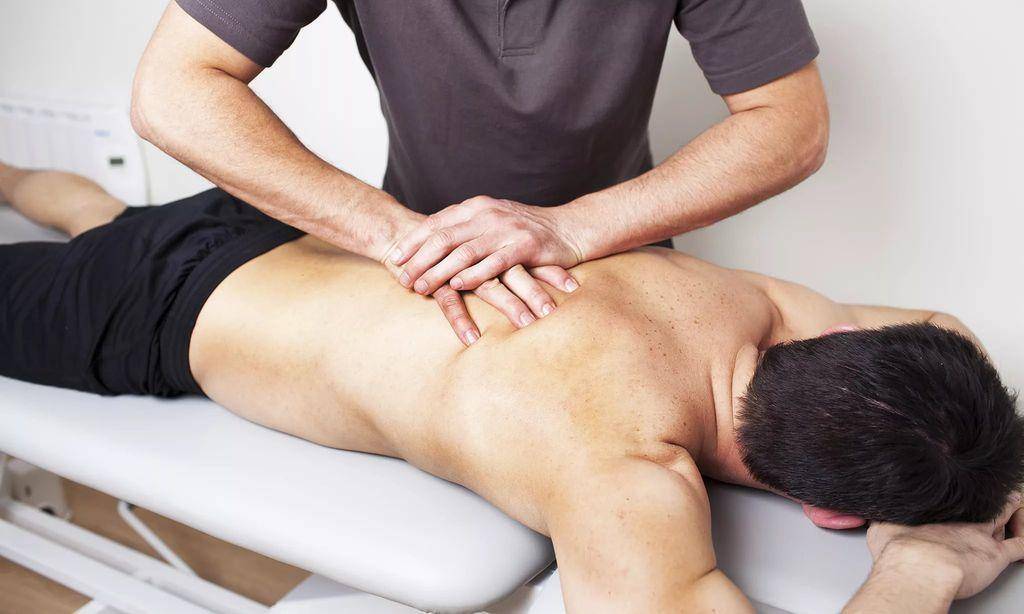
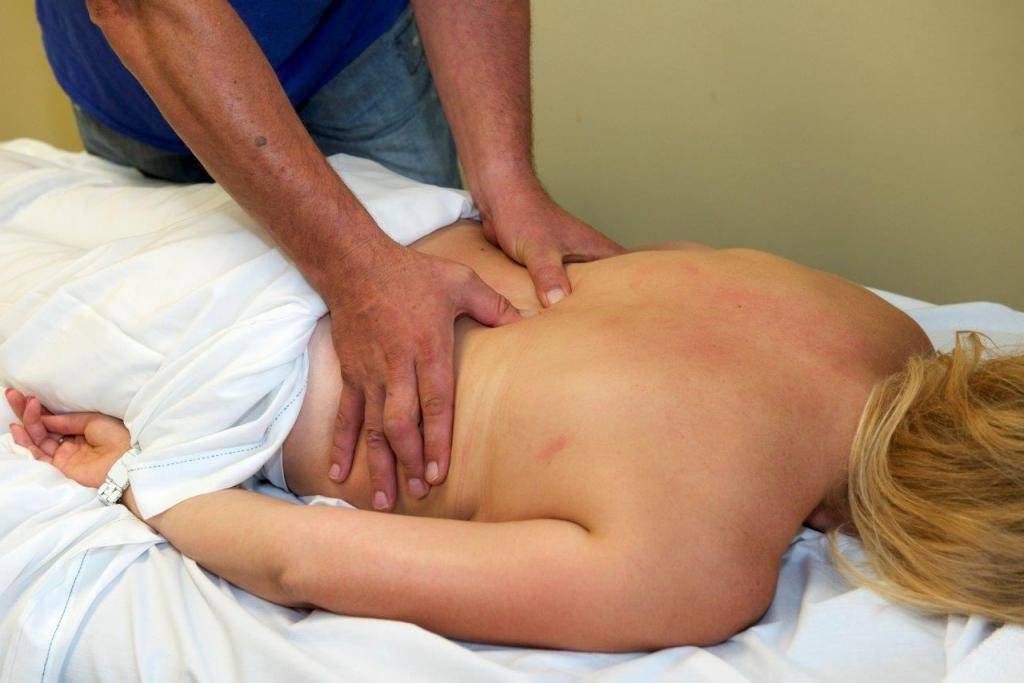
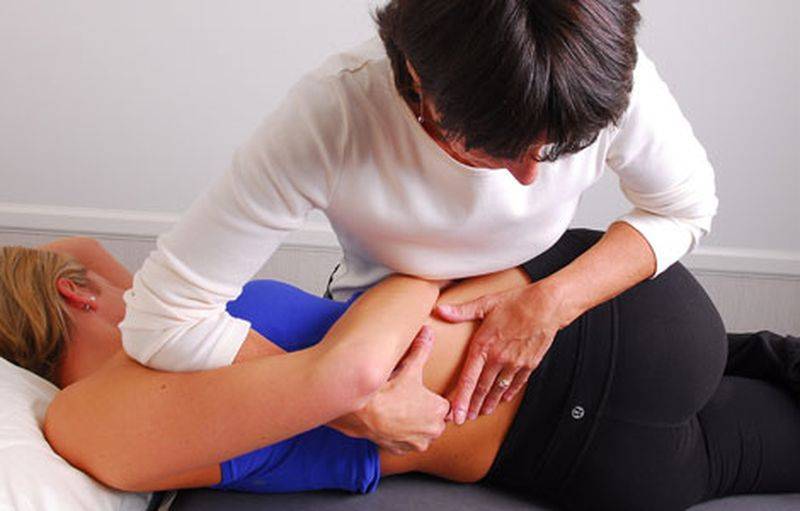
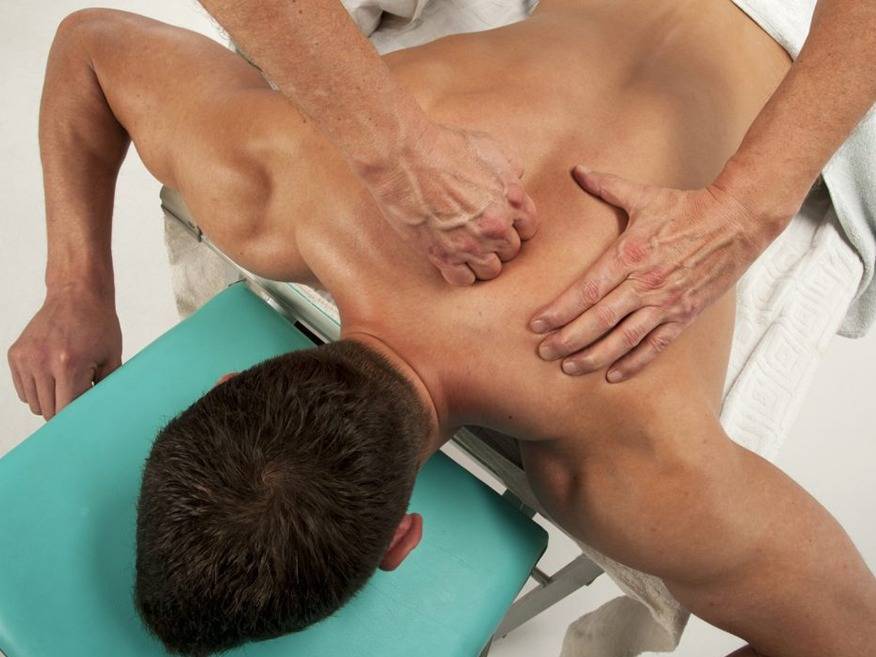
Когда стоит обратиться к врачу остеопату?
Боль в спине различной природы — это в любом случае повод посетить врача – представителя традиционной практики. После постановки диагноза пациент может предпочесть медикаментозные способы устранения боли или обратиться за помощью к остеопатии.
Нередко наилучшие результаты достигаются при комбинировании медикаментозных и остеопатических методов.



Остеопатия оказывается эффективной при лечении следующих недугов:
- если клиника включает в себя боль после перенесенных травм позвоночника, костей и связок;
- при боли в области спины, связанной с беременностью или в послеродовом периоде;
- когда болит спина при лечении артрита, остеохондроза, спондилеза, спондилоартроза, сколиозов, грыжи межпозвоночных дисков.
Это лишь основной перечень заболеваний, когда остеопатические методы лечения боли оказываются эффективны. Эта отрасль медицины лечит гораздо более широкий спектр проблем. В любом случае, записаться на консультацию к остеопату будет не лишним.
Подобнее об отклонениях, вызывающих боль в грудном отделе позвоночника
Статистика показывает, что грыжи межпозвоночных дисков в грудном отделе могут составлять не больше 1% от всех случаев болей в этом отделе. Межпозвоночные грыжи чаще всего располагаются в четырех дисках нижней части позвоночника. Если грудная грыжа уже возникла, значит, спинной мозг может сдавливаться, и от этого человека беспокоит боль. Причина этого состояния, как мы уже упоминали, слишком узкий позвоночный канал спинного мозга.
Травмы грудного отдела позвоночника могут возникать из-за остеопороза (ломкости костей) в грудном отделе, особенно в пожилом возрасте. Тогда позвонки ломаются очень легко из-за хрупкости ткани, из которой они состоят.
Остеохондроз позвоночника очень разнообразен в своих проявлениях. Правда, по симптомам его определить сложно, потому что симптомы не очень четко выражены. Самые ясные симптомы этого состояния – локализация боли в грудном отделе, а также степень выраженности этой боли.
Если после активной физической нагрузки боли стали сильнее, значит, это может быть остеохондроз. Боли также могут усиливаться в лежачем положении, когда человек длительное время ничего не делает. И тогда даже ночью пациенту сложно терпеть эти боли, он страдает и вынужден постоянно менять позу во время сна. Боль при остеохондрозе может быть жгучей, ноющей, острой, сдавливающей, тупой, болит не только грудь, но и все пространство между лопатками. Может быть такое ощущение, как будто человека охватили железные клещи и сжимают грудь и спину. Если немного постучать пальцами по позвонкам, это отзывается сильной болью.
Боли также могут распространиться и внутрь груди – это болят внутренние органы, потому боль глубокая, как бы идущая изнутри.
Когда человек еще молод, у него могут возникнуть симптомы, характерные для болезни Шейерманна-May. Это заболевание характеризуется болью в груди, которую пациенты описывают как жгучую и сильную. Причина этих болей – обострение состояния, которое врачи называют кифозом грудного отдела позвоночника. Позвоночник при этом состоянии выгнут, это может сопровождаться деформацией позвонков в нижней части груди.
При диагностике болей в грудном отделе позвоночника прежде всего нужно исключить заболевания сердца и сосудов, поэтому нужно сделать ЭКГ. Другие заболевания, которые провоцируют боль в грудном отделе позвоночника, весьма многочисленны.
Медикаментозное лечение грудного остеохондроза
Лечение остеохондроза грудного отдела медикаментамиведется комплексно и многовекторно. Больным назначают:
Нестероидные противовоспалительные средства (НПВС). Их принимают перорально, курсами около 10-12 дней, используют наружно (гели, мази, кремы – без ограничений) или в виде инъекций
Обратите внимание, что при пероральном приеме большинство НПВС может повреждать слизистую желудка. Поэтому рекомендуется принимать их совместно с омепразолом
Если у Вас есть гастрит, язва, колит или другие проблемы с ЖКТ, лучше сделать выбор в пользу инъекций.
эторикоксиб;
нимесил;
диклофенак;
мелоксикам;
ибупрофен;
кеторолак;
целекоксиб;
индометацин;
вольтарен;
фастум и другие.
Глюкокортикоиды. Стероидные (гормональные) препараты назначают в тех случаях, когда обычные противовоспалительные средства оказываются неэффективны – например, для купирования сильных обострений или болевого синдрома на поздних стадиях остеохондроза. С этой целью ГК могут назначаться вместе с анальгетиками (лидокаин, новокаин) в виде инъекционной блокады.
Подбор глюкокортикоида и его дозировки осуществляет исключительно лечащий врач. Препараты этой группы при бесконтрольном приеме имеют серьезные побочные эффекты – могут вызывать гормональные сбои, набор веса, проблемы с кожей.
дексаметазон;
гидрокортизон;
преднизолон;
метилпреднизолон;
дипроспан.
Хондропротекторные препараты для лечения грудного остеохондроза. Препараты на основе хондроитин и глюкозамин сульфата, гиалуроновой кислоты способствуют регенерации хрящевой ткани. Они поставляют организму «строительный материал» для коллагена и синовиальной жидкости, позволяют продлить безмедикаментозную ремиссию. Принимать их необходимо ежегодно, от 3 до 6 месяцев. Это поможет уменьшить воспаление, сохранить межпозвоночные диски от дальнейшего разрушения и улучшить гибкость спины.
артракам;
артра;
дона;
терафлекс;
хондроитин комплекс;
алфлутоп.
Миорелаксанты. Мышечные зажимы и спазмы существенно снижают качество жизни пациента, причиняют дискомфорт даже во время отдыха. Но главное – они ухудшают доступ питательных веществ к межпозвоночным суставам, что провоцирует их дальнейшее разрушение и ослабление хрящевой ткани. Также длительное напряжение приводит к разрушению (атрофии) мышечной ткани и увеличению нагрузки на сустав. Чтобы не допустить этого, и используются миорелаксанты.
дротаверин (но-шпа);
баклофен;
тизанидин;
толперизон.
Витамины и антиоксиданты. Эти препараты – защитники и «кормильцы» суставов. Они препятствуют разрушению хрящевой и костной ткани из-за агрессивного окислительного воздействия, препятствуют образованию новых очагов эрозии на поверхности хряща. Витамины (например, группы В) эффективны в борьбе с воспалением. А еще они нужны для того, чтобы поддерживать прочность и эластичность хрящевой ткани – не дают образовываться трещинам и сколам, улучшают ее амортизационные характеристики.
витамин А;
витамины В6, В12;
аскорбиновая кислота (витамин С);
берлитион;
октолипен;
мильгамма.
Мочегонные средства. Эти препараты в виде инъекций используются для экстренной терапии при отеке нервных корешков. Они помогают избежать поражения спинномозговых нервов и длительной реабилитации у невролога. Оставленный без внимания, отек нервных корешков может вызывать острую боль, слабость мышц и нарушения в работе органов.
фуросемид;
верошпирон;
индапамид;
маннит.
Нейропротекторы и антихолинестразные препараты. Такие средства улучшают метаболизм нервной ткани и стимулируют проводимость нервных импульсов. Они помогают нормализовать передачу нервных импульсов через спинной мозг и иннервацию внутренних органов, т.е., сохранить контроль над своим телом.
нейрорубин;
нейромидин;
аксамон;
циннаризин.
Ангиопротекторы и корректоры микроциркуляции крови. Ангиопротекторные средства защищают сосуды, способствуют их расширению и нормальной проницаемости сосудистых стенок. Поскольку остеохондроз грудного отдела существенно влияет на сердечно-сосудистую систему, для борьбы с головокружением, онемением конечностей и другими характерными проблемами стоит принимать:
пентоксифиллин;
троксерутин;
троксевазин;
эуфиллин.
Дозировку и целесообразность применения конкретных препаратов для лечения грудного остеохондрозадолжен определять лечащий врач.
Боли при грудном остеохондрозе: лечение
Если вы обнаружили у себя описанные выше симптомы, обратитесь к неврологу, ортопеду или вертебрологу. При подтверждении первичного диагноза вам будут назначены физиотерапевтические процедуры и прием медикаментов. При невозможности немедленно попасть к врачу во время обострения можно принять какое-либо обезболивающее средство. Помогут снять приступ также теплая ванна и отдых на достаточно жестком матрасе. После улучшения состояния необходимо как можно быстрее проконсультироваться со специалистом, чтобы получить полноценное комплексное лечение.В зависимости от типа и степени поражения, врач может назначить:
- анальгетики;
- спазмолитики;
- новокаиновые блокады;
- противовоспалительные средства;
- инъекции никотиновой кислоты;
- хондропротекторы;
- витамины;
- и другие лекарственные средства.
Для полной победы над болевыми приступами требуются методы физиотерапии и рефлексотерапии. Иглоукалывание и биопунктура помогают уменьшить боль и спазмы в мышцах, снимают стресс. Щадящая мануальная терапия позволяет вернуть позвоночнику здоровую анатомическую форму, избавиться от сдавливания нервов и сосудов, разогреть и расслабить мышцы.Из физиотерапевтических процедур чаще всего назначаются следующие:
- электростимуляция;
- вакуумные процедуры;
- лечебные ванны;
- парафиновые аппликации;
- и некоторые другие.
Для избавления от болевых ощущений и предотвращения их повторного появления необходима также лечебная гимнастика. В острый период упражнения выполняются только под контролем специалиста, а при облегчении состояния можно заниматься уже самостоятельно.
Грудной отдел позвоночника, лечение заболеваний
К наиболее часто встречающимся заболеваниям грудного отдела позвоночника относятся остеохондроз, грыжа позвоночника, спондилез, кифоз, и сколиоз грудного отдела позвоночника. Эффективное лечение позвоночника возможно, но при условии своевременной и правильной диагностики заболевания. Например, сколиоз грудного отдела позвоночника, лечение которого начато в детском возрасте, гораздо легче и успешнее поддается коррекции. Что же касается такого распространенного заболевания, как остеохондроз грудного отдела позвоночника, лечение его будет эффективным практически в любом возрасте, если только данное лечение действительно соответствует диагнозу.Особое место занимает грыжа грудного отдела позвоночника, лечение которой сегодня очень часто проводится хирургическим путем, против чего мы категорически возражаем.
Остеопатическое лечение остеохондроза
Современная теория боли в шее и спине предполагает нарушение нормальной биомеханики на уровне суставов и мышечно-связочного аппарата позвоночника. Дегенеративно-дистрофические изменения предрасполагают к возникновению проблемы, но зачастую не являются причиной боли. Остеопатия является методов восстановления правильной биомеханики позвоночника, что помогает снять дисфункции, приводящие к перегрузке позвоночника и болям в спине.
Развитие парадигмы лечения боли в спине показало высокую
роль правильно биомеханики и отвергла следующие мнения, которые были популярны
ранее:
- Боль и другие неврологические проявления при
остеохондрозе является следствием сдавления нервных корешков грыжей диска (в
настоящее время доказано, что суставной фасеточный и мышечно-тонический
синдромы чаще определяют боль в спине) - Хирургическое удаление грыжи, назначение
хондропротекторов позволяет добиться исключительно хороших результатов, в том
числе в отдаленном периоде (практика показывает, что хирургическое лечение
остеохондроза не всегда является успешным, также высокое число рецидивов
заболевания)
В своей работе врач-остеопат рассматривает организм как
единое целое. Так болезнь или нарушение в каком-либо органе тела может
отразиться на здоровье позвоночника. В остеопатии выделяют 3 направления
(краниальное, структуральное, висцеральное) и проблемы в одной из этих систем
может вызывать боль в спине.
Структуральные причины боли в спине:
Нарушение на уровне костно-мышечной системы являются частыми
находками при лечении пациентов с остеохондрозом. Так часто выявляются:
- Фиксации на уровне межпозвонковых и реберно-позвонковых суставов.
- Нарушение функции связочно-мышечного аппарата
- Мышечная и костно-суставная ригидность
- Триггерные точки в мышцах
- Нарушение статики и динамики позвоночника
- Хроническое переутомление костно-мышечной системы
- Последствия травм
- И другие
Висцеральные причины боли в спине:
Проблемы с внутренними органами оказывают влияние на осанку и позвоночник. Внутренние органы с помощью связок крепятся к нашему позвоночнику. Изменение наполнения, давления внутри органов, их выделительной функции влияет на тонус связок, что приводит к изменению нагрузки на позвоночник и его связочно-мышечный аппарат. Подробнее про висцеральную остеопатию
Кранио-сакральные причины боли в спине:
Напряжение твердой мозговой оболочки, нарушение мышечного тонуса в шее и подзатылочной области приводит к нарушению тонуса нервной системы, вызывая дисбаланс, который может быть причиной боли в спине. Подробнее про краниальную остеопатию
Исследования эффективности остеопатии при лечении болей в спине
Институт остеопатии СПбГУ и СЗШМУ им. И.И. Мечникова провел исследования 140 больных с диагнозом «дорсопатия» и «остеохондроз позвоночника». У всех отмечались боли в спине и ограничения движения. Контрольная группа получала стандартную медикаментозную терапию: нестероидные противовоспалительные средства и миорелаксанты. Основная группа получала остеопатическое лечение. По возрасту и тяжести заболевания группы не различались.
Результаты лечения оценили как хорошие 55% пациентов основной (остеопатической) группы (50% в контрольной), удовлетворительные – 34% пациентов обеих групп. При этом в остеопатической группе у пациентов улучшился баланс тела, увеличилась скорость и амплитуда свободного движения.
Другими словами, в большинстве случаев остеопатия позвоночника может составить безопасную альтернативу медикаментозным методам лечения болей в спине.
Что делать при острой боли в спине
Болевой синдром в области спины периодически возникают у 60-80% населения. Это вторая по частое причина временной нетрудоспособности после острых респираторных вирусных инфекций. Острая боль в спине может начаться внезапно и так же внезапно закончиться, но может слегка стихать и переходить в хроническую. Это не стоит терпеть, лучше сразу же обращаться за медицинской помощью.
Только без паники
Появление сильных болей в спине не означает, что человеку нельзя помочь, в большинстве случаев все это успешно лечится, а значит, не стоит впадать в панику
Но важно знать, как оказать самому себе помощь и уменьшить болевые ощущения, после чего сразу же обратиться к врачу. Обращение к специалисту необходимо, так как болевые ощущения в спине вызывают многие заболевания и они требуют разного подхода к лечению
Как облегчить свое состояние самостоятельно
Иногда болевой синдром настолько сильный, что человек остается в том положении, в котором его застал приступ. В этом случае нужно:
Лечь на спину на твердой поверхности, можно на полу, подстелив одеяло; если не получается распрямить спину, то нужно принять позу, которая доставляет минимум боли.
Попросить близких дать таблетку любого обезболивающего препарата (Анальгин, Парацетамол, Диклофенак, Ибупрофен, Найз и др.), все их можно купить в аптеке без рецепта:
Диклофенак – самый эффективный препарат из группы нестероидных противовоспалительных средств (НПВС); в экстренных случаях лучше использовать ректальные свечи по 100 мг – препарат мгновенно всасывается в прямой кишке и начинает действовать; противопоказан при заболеваниях желудочно-кишечного тракта (ЖКТ), так как подавляет действие веществ, защищающих слизистую ЖКТ от любых нежелательных воздействий;
Найз (нимесулид) – более современный препарат из группы НПВС, практически не оказывает отрицательного воздействия на ЖКТ, но менее эффективен, чем Диклофенак; при острой боли можно принять таблетку 100 мг;
Анальгин (метамизол) – обезболивающее средство; при сильной боли можно принять таблетку 500 мг; осторожно: принимать это лекарство часто нельзя, оно дает много побочных эффектов.
На кожу над болезненным участком нанести любое обезболивающее лекарственное средство для наружного применения: раствор для растирания Меновазин, мазь Диклофенак, гель Пенталгин, эмульгель Вольтарен и др. препараты безрецептурного отпуска:
Меновазин – раствор для растирания содержит два вещества с местным обезболивающим действием (прокаин, бензокаин) + местное раздражающее и сосудорасширяющее средство ментол; раствор наносят на кожу и втирают 2 – 3 раза в сутки;
мазь Диклофенак и эмульгель Вольтарен – содержат активное вещество диклофенак, оказывающее местное обезболивающее действие; наносят на кожу над болезненным местом 2 – 3 раза в день;
гель Пенталгин с активным действующим веществом кетопрофеном из группы НПВС – вспомогательные вещества оказывают раздражающее и сосудорасширяющее действие; наносится на кожу 2 – 3 раза в день.
Вызвать скорую помощь; врач сделает обезболивающий укол (обычно это инъекционные растворы НПВС) и посоветует, как лучше поступить: вызвать врача на дом или обратиться сразу в специализированную клинику
Когда при болях в спине нужно срочно обращаться к врачу
В клинику следует срочно обращаться, если сильный болевой синдром в области спины:
- появился после травмы;
- сопровождается высокой температурой тела, недомоганием;
- на его фоне появилось нарушение мочеиспускания и дефекации;
- сопровождается нарушением двигательной функции конечностей и их онемением;
- имеет опоясывающий характер, охватывая не только спину, но и живот (подозрение на острый панкреатит);
- отдает в левую руку (подозрение на инфаркт миокарда);
- нарастает, не снимается таблетками и мазями.
Самостоятельно помочь себе в таком состоянии невозможно. Чтобы избежать тяжелых осложнений, нужно обращаться к врачу.
Как проводится исследование
Процедура рентгена грудного отдела не занимает много времени.
Пациент должен снять верхнюю одежду (женщинам нужно снять бюстгальтер, так как на нём много мелких деталей, которые дадут тени на снимке).
Для проведения рентгенографии в прямой проекции, рентгенолаборант укладывает пациента на спину на процедурный стол. Излучатель рентген-аппарата направляется на исследуемое место, размеры поля облучения тщательно фиксируются. Ненужные для исследования места закрываются защитными фартуками.
Для проведения рентгена грудного отдела позвоночника в боковой проекции, пациент ложится на бок (какой именно, особой разницы нет). Руки отводятся от исследуемой зоны, ноги (для большего удобства) сгибаются в коленях и слегка поджимаются к туловищу.
При диагностировании степени сколиоза назначается функциональная рентгенография грудного отдела. Для этого делается два снимка в прямой проекции:
- Стоя – пациент становится спиной к приёмнику рентген-аппарата, луч центрируется на среднюю область груди, делается снимок.
- Лёжа – делается так же, как и обычный снимок в прямой проекции.
Полученное изображение рентгенолаборант передаёт на рабочее место врача-рентгенолога, где он сможет откорректировать его яркость и контрастность, и уже после этого сделать заключение и выдать его вместе с рентгенограммой, распечатанной на плёнке или в электронном виде на диске.
Если у Вас появились боли и затруднённость движения в области спины, грудной клетки, онемение и боли в мышцах и суставах верхних конечностей, у Вас травма спины или же Вам диагностировали искривление позвоночника, то всегда можете обратиться в клинику Меддиагностика для получения диагностических и лечебных процедур. И, если врач направил Вас на рентген грудного отдела позвоночника, или же нужен рентген грудного отдела ребёнку, то здесь вы сможете это сделать в сжатые сроки, А Ваш снимок Вы сможете забрать как на физическом носителе (плёнке), так и в электронном виде на диске. Описание рентгенограммы, по Вашему желанию, может быть отправлено на электронную почту.
Болезни, вызывающие боли в грудном отделе позвоночника
Сильные болевые ощущения в грудном отделе могут спровоцировать травмы позвоночника или ребер, поражения внутренних органов или опорно-двигательной системы. Из травм чаще всего происходят ушибы, переломы ребер, смещение позвонков.
Не реже, боль могут вызвать инфекционные заболевания, герпес, туберкулез или полиомиелит. Резкая боль в левой половине груди может быть спровоцирована стенокардией, а в правой – инфарктом. Кроме того, болевые ощущения вызывают недуги печени, холецистит, панкреатит, гастрит, пневмония и многое другое.
Какой характер болей
При этом разными могут быть не только причины, но и характер болевых ощущений.
Различают несколько видов боли:
- острая;
- опоясывающая;
- тянущая;
- периодическая.
Причиной острых резей в спине может стать защемление нервных окончаний, радикулит или протрузия позвонков грудного отдела.
Для опоясывающей, характерно развитие герпеса, невралгия, а для ноющей – проблемы с сердцем, инфаркт. Периодические боли появляются при межпозвоночной грыже, остеохондрозе.
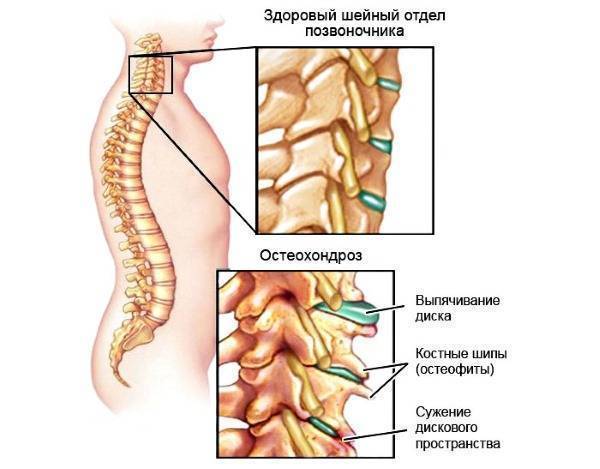 Остеохондроз и грыжи позвоночника являются причинами тянущей боли в спине
Остеохондроз и грыжи позвоночника являются причинами тянущей боли в спине
Мышечные спазмы вызываются чрезмерными нагрузками, васкулитом или спондилоартрозом, воспалением и травмами. Усиливаются при движении и исчезают в спокойном состоянии.
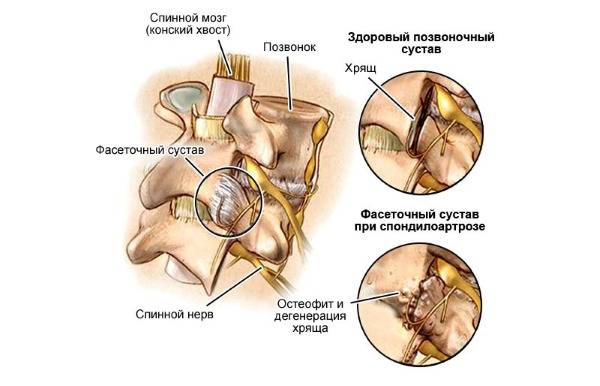 Спондилоартроз также вызывает боль и мышечные спазмы в грудной части спины
Спондилоартроз также вызывает боль и мышечные спазмы в грудной части спины
Самыми распространенными причинами боли в грудине являются костные поражения, такие как остеохондроз или остеопороз, межпозвонковые грыжи, искривление позвоночного столба, повреждения и травмы. Около четверти всех болезненных ощущений, приходятся на заболевания внутренних органов (легких, сердца и сосудов, пищеварительного тракта).
Остеохондроз – это ущемление нервных отростков из-за истончения позвоночных дисков. Одно из самых частых заболеваний грудного отдела. Искривление позвоночного столба (кифоз и сколиоз), также приводит к неприятным ощущениям в груди.
Радикулитом называют воспалительный процесс в нервных окончаниях, сопровождающийся отеками и болью. Еще одной причиной боли может стать спондилоартроз (деформация суставов) либо грыжа (сдавливание нервных отростков). А мышечные боли появляются вследствие миозита (воспаления мышц), растяжения связок.
Видео: “Метод для проверки грудного отдела”
https://youtube.com/watch?v=aGV-uiTo7gw
Какие бывают сопутствующие симптомы
При заболевании сердца и сосудов, дополнительными признаками могут стать головная боль, тахикардия, головокружение и обмороки.
Поражения ЖКТ, сопровождаются тошнотой, потерей аппетита, рвотой, нарушениями стула. Если боль в грудном отделе спровоцирована легочными заболеваниями (пневмонией или туберкулезом), то она будет сопровождаться повышением температуры, сильным кашлем, проблемами с дыханием.
Для травм и ушибов характерны кровоподтеки, синяки, гематомы, отеки, а поражения позвоночника имеют отличия по характеру боли. Она может быть резкой и внезапной (при радикулите) или ноющей, постоянной (при грыже или остеохондрозе).
Симптомы остеохондроза
Наиболее частыми симптомами, с которыми обращаются пациенты
с остеохондрозом к остеопату являются боли в пояснично-крестцовом, шейном и
грудном отделах позвоночника.
Пояснично-крестцовый остеохондроз
Развитие остеохондроза в пояснично-крестцовом отделе
позвоночника связано с тем, что этот отдел позвоночника испытывает повышенные
нагрузки при ходьбе, беге, наклонах, длительном стоянии на ногах. Симптомы
могут включать в себя:
- Боль, прострелы в поясничном отделе позвоночника
или внизу спины - Боль, отдающая в ногу
- Быстрое утомление спины, чувство дискомфорта,
которое часто не проходит даже в положении лежа на спине - Чувство онемения в ногах
- Нарушение мочеиспускания, пищеварения, половые
дисфункции - И другие
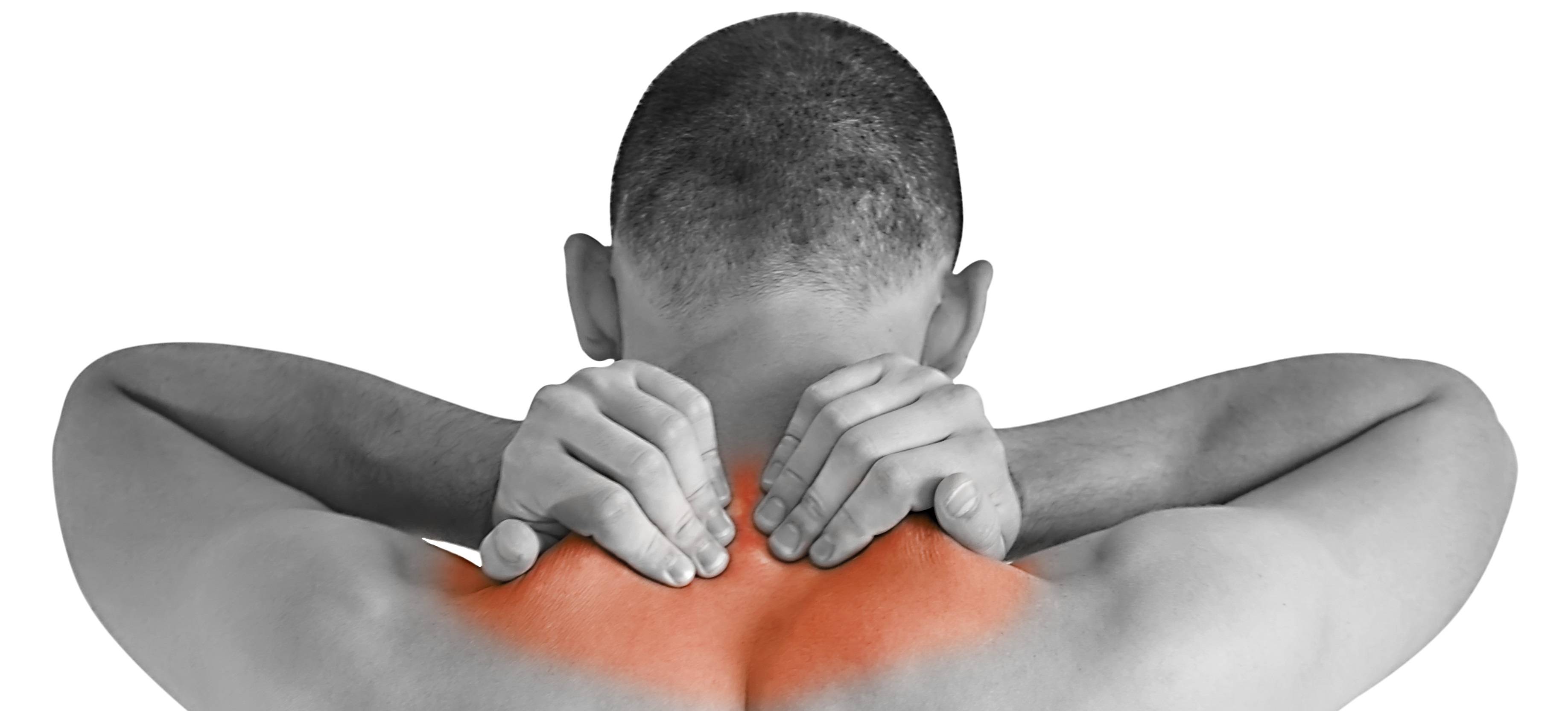
Шейный остеохондроз
Шейный остеохондроз часто встречается у людей много
работающих за компьютером, с телефоном, при выраженном «горбике» шейно-грудного
перехода, а также при работе связанной с эмоциональной нагрузкой. Характерными проявлениями шейного
остеохондроза являются:
- Боль и чувство напряжения в шее и подзатылочной
области - Частые головокружения, омороки
- Головная боль, мигрени
- Онемение, слабость в руках, бегание мурашек
- Метеочувствительность, артериальная гипертензия
- И другие
Грудной остеохондроз
Нарушение осанки и правильной привычки движения в этом
отделе позвоночника встречается довольно часто. Однако чаще всего боли и
дискомфорт в этом отделе возникают еще до развития дегенеративно-дистрофических
изменений
Поэтому важно обращать внимание на симптомы, которые подскажут, что
пора заняться здоровьем спины:
- Боль в грудной клетки
- Чувство дискомфорта в грудной клетке, чувство
недостатка воздуха, скованность при дыхании - Боль между лопатками или под лопаткой
- Болезненность при прикосновении к ребрам, к
грудине - Быстрая утомляемость и желание опереться рукам
на стол или скруглиться в грудном отделе позвоночика. - И другие
Неприятные последствия грудного остеохондроза заключаются в
том, что они могут влиять на здоровье внутренних органов (сердца, легких,
щитовидной железы, почек, желудка…)
Диагностика боли в спине
Для того чтобы правильно поставить диагноз, в клинике ЦЭЛТ проводят целый ряд исследований.
МРТ позвоночника
Золотым стандартом диагностики боли в спине является (). В зависимости от выявляемых изменений на МРТ, в совокупности с клинической картиной и неврологическим статусом, врач составляет план лечения пациента. Помимо этого, МР-картина позволяет спрогнозировать то, как будет протекать заболевание.
Диагностические блокады
Диагностические блокады обладают высокой информативностью для подтверждения диагноза у пациентов со сложной, неясной клинической картиной. Так, например, эффективность диагностической блокады фасеточных или крестцово-подвздошных суставов подтверждает аксиальный характер боли пациентов и является важным критерием для выставления показаний к радиочастотной денервации соответствующих суставов.
Кроме высокой диагностической ценности, внутрисуставные блокады являются лечебной процедурой, оказывают выраженный обезболивающий эффект с различной длительностью действия. Пациентам с корешковой болью диагностические блокады могут быть проведены, когда существует необходимость в дополнительной диагностике.
3. При сколиозе
На диагностическом сеансе врач-остеопат определяет области и степень мышечного напряжения, которое возникло в ответ на искривление позвоночника. В некоторых случаях (например, при родовых травмах) такие мышечные напряжения являются не следствием, а причиной искривления позвоночника.
Проведя двигательные тесты, врач применяет мягкое, ритмичное воздействие на мышцы, связки спины и устраняет их напряжения. При нарушении микроподвижек черепных костей он применяет методы краниосакральной терапии. С помощью этих техник он снимает спазмы, напряжения, боль и устраняет причину сколиоза. В результате позвоночник восстанавливает правильную форму.
Самопомощь при болях в спине – возможно ли это?
Люди, испытывающие боли в спине, интересуются, можно ли вылечить такие недуги, как остеохондроз, защемление нерва, грыжа позвоночника или сколиоз, самостоятельно?
Если не выявлены причины боли, невозможно начинать лечение, не говоря уже о самолечении. Такой подход не лечит, но может лишь усугубить боль.
При этом отдельные приемы могут помочь снять боль, пока пациент ждет назначенной даты приема. Это временные меры. Снять болевой синдром, как в условиях клиники, они не смогут, но на какое-то время способны облегчить беспокоящие симптомы.
Специальная гимнастика для спины
Выбрав терапевтический или профилактический комплекс, начинайте занятия с осторожностью. Если чувствуете резкую боль при выполнении упражнения, от него лучше отказаться
Мягко воздействует на организм гимнастика ци-гун. Поддержать тонус мышц спины и укрепить их помогут комплексы на растяжку.
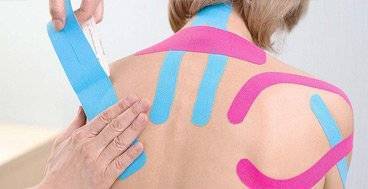
Кинезиологическое тейпирование — применение специальных лент; при наложении на проблемный орган они нормализуют его работу и снижают боль.
Нужно помнить, что эти методы способны принести только временное облегчение симптомов болезни и угасание боли.


1. При остеохондрозе
Причиной остеохондроза служат, как правило, мышечные спазмы. Они могут возникнуть в результате малоподвижного, сидячего образа жизни. Но есть и другие причины. Например, мышечные спазмы в шейном отделе возникают как компенсаторная реакция на нарушение работы черепных нервов, иннервирующих шею. Такие нарушения возникают при патологической неподвижности височных костей.
Дело в том, что кости черепа не полностью неподвижны. Они постоянно совершают ритмичные микродвижения (подвижки). Если эти движения нарушаются, первым сигналом служат головные боли и боли в крестце. Для их устранения врач-остеопат применяет краниосакральную терапию.
Но бывают и другие сценарии, при которых возникают шейные мышечные спазмы и развивается шейный остеохондроз. Можно расслабить мышцы с помощью точечного массажа, убрать спазм, но если не устранить его причину, он со временем возникнет снова. В этих случаях помогает остеопатия.
Благодаря устранению мышечного спазма восстанавливается нормальный приток и отток крови, движение лимфы. Обменные процессы в межпозвоночных дисках нормализуются, начинается их восстановление. Это значит, что улучшается их амортизация, они становятся более плотными, прочными. Увеличивается их толщина, а значит, высота зазоров между позвонками, которые постепенно расходятся, высвобождая защемленные нервные корешки.
Благодаря этому проходят невралгии, радикулиты и другие болевые синдромы в шейном отделе позвоночника. Восстанавливается прохождение нервных импульсов, проходят онемения, мышечная слабость, двигательные и чувствительные нарушения.
В грудном и поясничном отделах врач-остеопат направляет воздействие на мышцы и фасции, а также межпозвоночные суставы. Это называется структурной остеопатией.
Первые признаки, симптомы опухолей грудной полости
Длительное время раковые поражения грудной полости не имеют симптомов. По мере увеличения опухолей в размерах могут появиться три группы признаков:
- симптомы сдавления соседних с пораженным органов, признаки прорастания рака в ткани и соседние органы;
- общие симптомы рака грудной полости;
- специфические признаки, типичные для определенного новообразования.
Среди ключевых признаков опухолей грудной полости можно выделить общие симптомы:
- развитие одышки при нагрузке или в покое;
- появление кашля с мокротой, которая может окрашиваться кровью;
- боль во время глубоких вдохов или выдохов;
- шумы, хрипы при дыхании;
- частые бронхиты, пневмонии;
- нарушение общего состояния – потеря веса, отсутствие аппетита, выраженная слабость, тошнота.
Для отдельных видов рака типичны особые симптомы – дисфагия (нарушение глотания), кожный зуд, снижение уровня глюкозы в крови.