Синусовая тахикардия – лечение
Иногда, внезапно возникшее сердцебиение, пугает человека, вызывая волнение, и соответственно усиливая сердцебиение и тахикардию. Так формируется порочный круг, который может весьма ухудшить качество жизни.
В некоторых случаях сочетание сердцебиения и тахикардии с высокой тревожностью, дополнительные вегетативные реакции (потливость, чувство нехватки воздуха, тремор конечностей, дурнота) вызывают у пациента страх смерти и ложное убеждение в наличии у него серьезного, опасного для жизни заболевания. В таких случаях лечение синусовой тахикардиипроводится с участием врача – психотерапевта.
Объективную картину состояния сердечно-сосудистой системы дадут такие исследования, как суточное холтеровское мониторирование ЭКГ и нагрузочные тесты (тредмил, велоэргометрия – ЭКГ с нагрузкой).
Если имеется выраженная синусовая тахикардия, симптомы какого-либо сердечно-сосудистого или иного заболевания, то для ее устранения необходимо лечение основной патологии.
Если сердцебиение и тахикардия повторяются достаточно часто или просто вызывают у вас сильную тревогу – покажитесь кардиологу.
Симптомы и лечение синусовой тахикардии
Синусовые нарушения диагностируют чаще остальных. В «зоне риска» — пожилые люди и пациенты с наследственными патологиями. Особенность этой разновидности тахикардии — правильность ритма сердцебиения при росте частоты до 180-220 ударов за 60 секунд и постепенном начале и окончании приступа. Вызывают его внешние проявления, которые провоцируют чрезмерный автоматизм синоатриального узла.
Есть редкая синусовая разновидность — неадекватная, с неясным генезом и проявлением в состоянии покоя. Это малоизученное состояние, которое чаще возникает у женщин, молодых людей и сопровождается стойким сердцебиением, одышкой и постоянной слабостью на протяжении не менее чем трех месяцев.
Тахикардические приступы могут быть бессимптомными, но чаще сопровождаются:
- ощущением нехватки воздуха;
- головокружением и даже обмороком — кровоснабжение в организме нарушается из-за нарушений сердечного выброса;
- одышкой, слабостью, быстрой утомляемостью;
- бессонницей, снижением аппетита и работоспособности;
- длительным учащенным сердцебиением;
- ощущением холода в руках и ногах, снижением АД и диуреза.
Выраженность симптомов зависит от личного порога чувствительности. Лечению подлежит только неадекватная тахикардия, при физиологической (адекватной) медикаментозная терапия не назначается. Требуется лишь устранить внешние факторы: исключить вредную пищу, минимизировать алкоголь, отказаться от курения, сбалансировать физическую нагрузку и т.д. Чаще всего врачи лечат заболевание, вызвавшее патологическую тахикардию, убирая ее как симптом.
4.Опасность аритмии и меры при перебоях сердечного ритма
Нарушение сердечного ритма может не сопровождаться болью или иными неприятными ощущениями, кроме «трепета в груди» или ощущения собственных неровных сердечных сокращений. Однако, крайне опасно относиться к резким изменениям пульса как к обычному недомоганию, которое «само пройдёт». Коварство сердечных нарушений в том, что постепенный износ сердца может в какой-то момент привести к внезапному жизнеугрожающему состоянию, требующему экстренной медицинской помощи. Это может быть:
- ишемический инсульт;
- острая сердечная недостаточность;
- блокада сердца (полная остановка сердечных сокращений);
- инфаркт миокарда.
Любые систематические или постоянные нарушения сердечного ритма должны стать поводом для обращения к кардиологу и проведения тщательной диагностики. Это необходимо для выявления причин аритмии и принятия мер для устранения факторов, влияющих на сердечный ритм.
Диагностика может включать:
- эхокардиографию;
- ЭКГ;
- суточный мониторинг;
- МРТ, в том числе дуплексное сканирование;
- функциональная диагностика с нагрузкой.
Дальнейшее лечение зависит от поставленного диагноза и тех факторов, которые привели к перебоям сердечного ритма. Иногда достаточно отказаться от вредных привычек, больше двигаться, бывать на свежем воздухе, оптимизировать режим труда и отдыха, сбросить лишний вес, снизить содержание жиров в питании.
Греческое печенье кулуракья

Кулуракья — печенье, которое в Греции традиционно готовят на Пасху. Kουλουράκια — ароматное, не слишком сладкое и рассыпчатое печенье. И делать его несложно.
Ингредиенты
150 г размягченного сливочного масла
75 г сахарной пудры (или мелкого сахара)
1 яйцо
2 желтка (яйцо и желтки должны быть комнатной температуры)
50 мл сливок 33% (тоже комнатной температуры)
330 г муки
цедра 1 апельсина
½ ч.л. разрыхлителя
¼ ч.л. ванилина (или пакетик ванильного сахара)
щепотка соли
1 яйцо и 2 ст. л. воды для смазывания
Приготовление
В глубокой емкости смешиваем ложкой размягченное масло с сахарной пудрой и ванилином. Должна получиться кремовая консистенция.
Добавляем яйцо, желтки и сливки. Опять хорошо смешиваем, но здесь это лучше делать венчиком. Смешиваем тщательно и не расстраиваемся, если консистенция будет зернистой.
Добавляем цедру апельсина. Опять перемешиваем.
Насыпаем муку, разрыхлитель, соль. Перемешиваем ложкой. Месим руками, пока не сформируем гладкое, нежное тесто. Если оно покажется слишком липким, добавляем еще немного муки.
Заворачиваем тесто в пленку, кладем в холодильник на полчаса.
Достаем тесто из холодильника. Отщипываем от него кусочки размером с маленький мандарин, скатываем в шарики, а затем раскатываем руками «колбаски» длиной примерно 25 сантиметров. Это лучше делать на поверхности, слегка присыпанной мукой.
Формируем печенье. Традиционная форма — косички-жгутики, но кулуракью также делают в виде фигурных крендельков.
Стелем на противень бумагу для выпечки и размещаем на нем печенье, оставляя пространство между ними. Берем яйцо, смешиваем вилкой с водой и смазываем поверхность печенья. При желании посыпаем его кунжутом.
Ставим печенье в духовку, разогретую до 190 градусов. Выпекаем 20-30 до румяности и даем остыть.
Такие разные гипертрофии
Проявления здорового спортивного сердца и патологического схожи, но здоровая сердечная гиперфункция прерывиста, характеризуется снижением в период вне тренировки и соревнований, тогда как патологическая гиперфункция постоянна и со временем становится необратимой. Патологическое сердце всегда находится в работе, потому что всегда должно преодолевать свою скрытую слабость. Всё это обозначают как нарушение приспособления сердца к нагрузкам — дезадаптация, что может привести к внезапной смерти.
Спортсмен не ощущает перехода от физиологического спортивного сердца к патологическому, он просто становится менее работоспособным, легко устаёт и почти не восстанавливается при отдыхе, возможны приступы головокружение во время тренировок. В процессе обследования выявляют утолщение сердечной мышцы при недостаточности её расслабления в фазу диастолы, это уже свидетельствует о болезни — начальной бессимптомной кардиомиопатии.
Страдает не только сократительная функция, но и образование электрического потенциала для реализации сокращений — нарушается ритмичность. Нарушения сердечного ритма проявляются несвоевременными ударами, неправильным пульсом или просто потерей сознания. При отдыхе от тренировок нарушения ритма проходят, но изменения сердечной мышцы остаются. Постепенно сердечная мышца замещается рубцами, превращая желудочки сердца в слабо сокращаемые рубцовые мешки, с большим трудом «гоняющие» кровь, прогрессирует сердечная недостаточность.
Гипертрофия миокарда, как заболевание сердца, и патологическое спортивное сердце имеют сходство, но при болезни сердца гипертрофия нужна для компенсации анатомического или функционального дефекта, к примеру, клапанного порока. При спортивном сердце гипертрофия необходима для реализации мышечных усилий, то есть не имеет подоплёкой дефект. Тем не менее, при любой по причине патологической гипертрофии сначала нарушается клеточный обмен, затем изменяется структура миокарда с образованием рубцов, и наконец, страдает функция сердца.
Легкие углеводы в продуктах
- Слишком много сахара. Вы найдете простые углеводы в десертах, сладких напитках, приправах и соусах, подслащенных молочных продуктах и зерновых продуктах, таких как рис, макароны и хлеб.
- Пища со скрытыми источниками углеводов абсолютно везде — от вышеупомянутых напитков до энергетических батончиков и коробочных соков, которые стоят на полках супермаркетов.
- Потребление легких углеводов может привести к перееданию, потому что простые сахара быстро всасываются в кровоток. Однако тот избыток сахара, который тело не расходует на образование энергии, никуда не исчезает и не выводится с мочой или стулом. Все это накапливается в тканях, например, жировых клетках, печени, мышцах. Регулярное переедание легких углеводов со временем может привести к увеличению веса, поэтому мы считаем пищу, содержащую углеводы, «жирной» (то есть — приводящей к ожирению).
Учащенный пульс — что делать в домашних условиях Топ 9 советов
Конечно, не стоит заниматься самолечением, обратитесь за консультацией к профессионалам и пройдите все необходимые обследования. Но если у вас отсутствуют серьезные заболевания, то можно предпринять ряд мер в домашних условиях.
1. Ведите здоровый образ жизни и занимайтесь умеренной физической нагрузкой.
2. Если учащение пульса вызвано фактором стресса, то можно пропить курс успокоительных средств на основе трав, таких как валерьянка и пустырник, но предварительно ознакомьтесь с рецептом и противопоказаниями к применению.
3. Рефлексотерапия.
4. Прием отваров успокаивающих трав. Например, приготовьте настой из боярышника. Заварите 15 грамм 250 миллилитрами кипяточка, дайте отстояться пару часиков в тепле. Выпивайте треть стаканчика за полчаса до трапезы трижды в день.
5. Введите в рацион продукты, которые благотворно влияют на работу сердца и сосудов. К ним относятся – смородина, шиповник, свекла, петрушка, орехи.
6. К нетрадиционным методам относят применение глины. Сформируйте лепешечку и приложите в область сердца во время приступа.
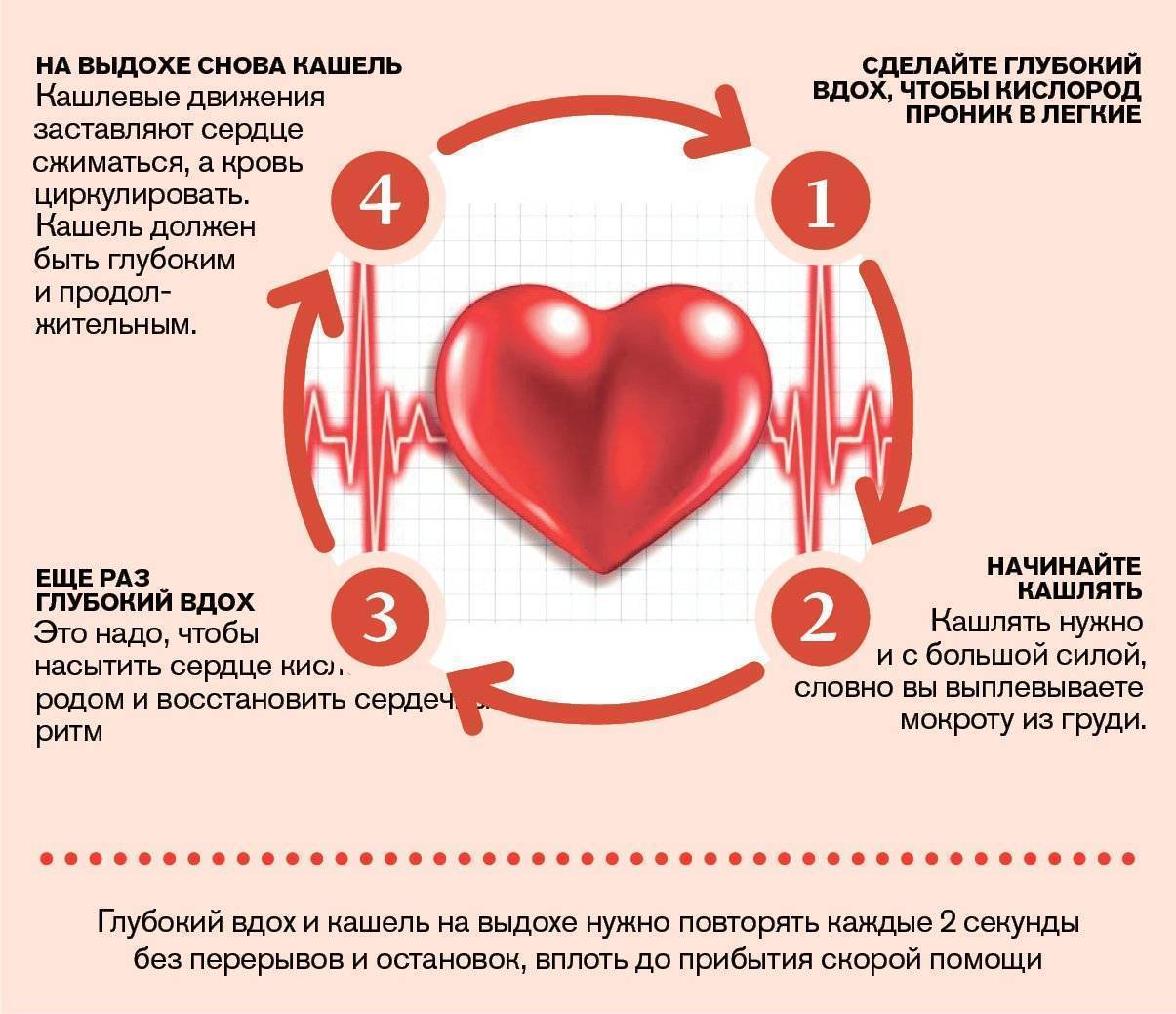
7. Проведите дыхательную гимнастику. Максимально глубоко вдохните. Задержите воздух на секунд 15 или 10. Медленно выдыхайте воздух. Либо можно сделать глубокий вдох, затем зажать нос и рот, и попытаться выдохнуть. Также можно попытаться спровоцировать рвотный рефлекс.
8. Если ваш доктор дал разрешение, то можно применить корвалол или валокордин.
9. Курс медового массаж шеи, а также регулярный прием небольшого количества меда в пищу.
Как сердце реагирует на спортивные нагрузки
При максимальной спортивной нагрузке сердце сокращается более двухсот раз, перекачивая более 30 литров крови в минуту. Стараясь облегчить колоссальную кардиальную работу, организм эффективнее распределяет кровь, снижая сопротивление сосудистых стенок, расширяя сосуды скелетных мышц и раскрывая дополнительные — коллатеральные сосуды, до того находившиеся в спавшемся состоянии. Тем не менее, даже при таком значимом компенсаторном уменьшении притока крови сердце работает на грани запредельных возможностей.
Под влиянием нагрузок сердце изменяет свою конфигурацию — ремоделируется для обеспечения жизнеспособности всех органов при интенсивной нагрузке. Морфологические — биологические изменения подправляют электрофизиологию миокарда, то есть возникновение электрического потенциала для сокращения камер сердца и их расслабления. У четырёх из десяти профессиональных спортсменов запись ЭКГ, отражающая электрофизиологические характеристики сердца, от нормальной электрокардиограммы отличается высотой и глубиной зубцов.
С течением времени, но до того пройдёт никак не меньше двух-трёх лет регулярных спортивных занятий, сердце приспособится к постоянным чрезмерным для обычного организма нагрузкам, чтобы скелетные мышцы были способны развить силу, недоступную нетренированному человеку.
Лечение нарушений сердечного ритма
Причины, симптомы и лечение нарушения ритма сердца зависят от формы патологического процесса и требуют незамедлительной терапии во избежание развития осложнений.
Медикаментозный способ
Препараты подбираются на основе проведенных обследований.
Группы лекарственных средств:
Мембраностабилизирующие – Лидокаин, Хинидин.
β-адреноблокаторы – Метопролол.
Средства, блокирующие калиевые каналы – Амиодарон.
Блокаторы кальциевых каналов – Верапамил.
При необходимости могут назначаться дополнительные препараты. Однако средства подбираются с учетом отсутствия лекарственного взаимодействия.
Немедикаментозное лечение
При отсутствии терапевтического эффекта от препаратов или в тяжелых случаях назначается хирургическое лечение.
Наиболее распространенными и эффективными считается установка различных приспособлений, помогающих наладить функцию сердечных ритмов.
Наджелудочковые нарушения ритма сердца требуют проведения кардиоверсии – применение невысоких разрядов электрического тока. Однако следует учитывать, что процедура противопоказана при предсердных формах аритмии.
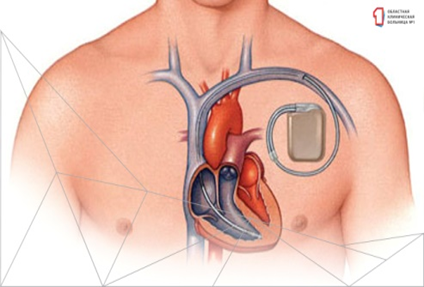
Также может применяться искусственный водитель. Метод основан на подкожном введении устройства.
Абляция применяется при выявленных очагах заболевания. При этом устанавливается специальный катетер, действие которого направлено на устранение очагов патологии.
Причины развития патологии
Тахикардия сердца развивается по физиологическим или патологическим причинам. В первом случае ее проявления связаны преимущественно с естественной реакцией человека на внешние обстоятельства, вызывающие физическое, психоэмоциональное напряжение. Из-за него кровь сильнее приливает к органам, провоцируя тахикардию.
При физиологическом течении причинами состояния могут быть жара, духота, повышенная влажность (если человек чувствителен к климату). Тахикардия проявляется при волнении — причем эмоции могут быть и негативными, и положительными. Физиологичное учащение сердечного ритма провоцирует прием кортикостероидов, атропина и схожих препаратов, пристрастие к кофе, крепкому чаю, энергетическим и спиртным напиткам. Основанием может стать спортивная тренировка, интенсивная пробежка и даже подъем по лестнице, в зависимости от физиологии человека.
Патологическое состояние вызывают, прежде всего, сердечно-сосудистые нарушения, эндокринные заболевания, отклонения от нормальной работы вегетативной системы. Сердце чаще бьется при повышении температуры, болевом синдроме разного генеза. Другие патологические причины:
- сердечная недостаточность, инфаркт, порок (врожденный или приобретенный);
- сердечные воспалительные патологии — эндокардит, миокардит и прочие;
- анемия, масштабная кровопотеря;
- опухоли на надпочечниках;
- невроз, психоз;
- интоксикации различного генеза;
- заболевания щитовидной железы;
- ангина, туберкулез или другие инфекционные заболевания, сопровождаемые лихорадкой;
- феохромоцитома, травмы, сильное обезвоживание и другие причины.
Диагностика и лечение тахикардии
Вы испытываете учащенное сердцебиение, что делать в этой ситуации? Ответ прост – обратиться к кардиологу. Первым делом врач проведет точную диагностику. Начинается она с подробного опроса пациента
Врачу важно услышать обо всех имеющихся жалобах, а также о хронических заболеваниях, наследственности и пр. Главный метод обследования – ЭКГ. В настоящее время имеется современная аппаратура для получения ЭКГ-данных
С помощью неё максимально точно определяется любая аритмия сердца. Правильный анализ ЭКГ имеет особое значение, поэтому расшифровку полученных данных проводит опытный кардиолог. В ряде случаев для уточнения диагноза требуются другие методы обследования пациента: эхокардиограмма, Холтеровское мониторирование ЭКГ и пр. Нельзя забывать о дополнительных методах исследования: анализы крови, УЗИ щитовидной железы и т.д.
В Клинике ЭКСПЕРТ возможен весь необходимый комплекс диагностических мероприятий. Имеется современная аппаратура для ЭКГ, поэтому кардиолог всегда поставит быстро и точно диагноз.
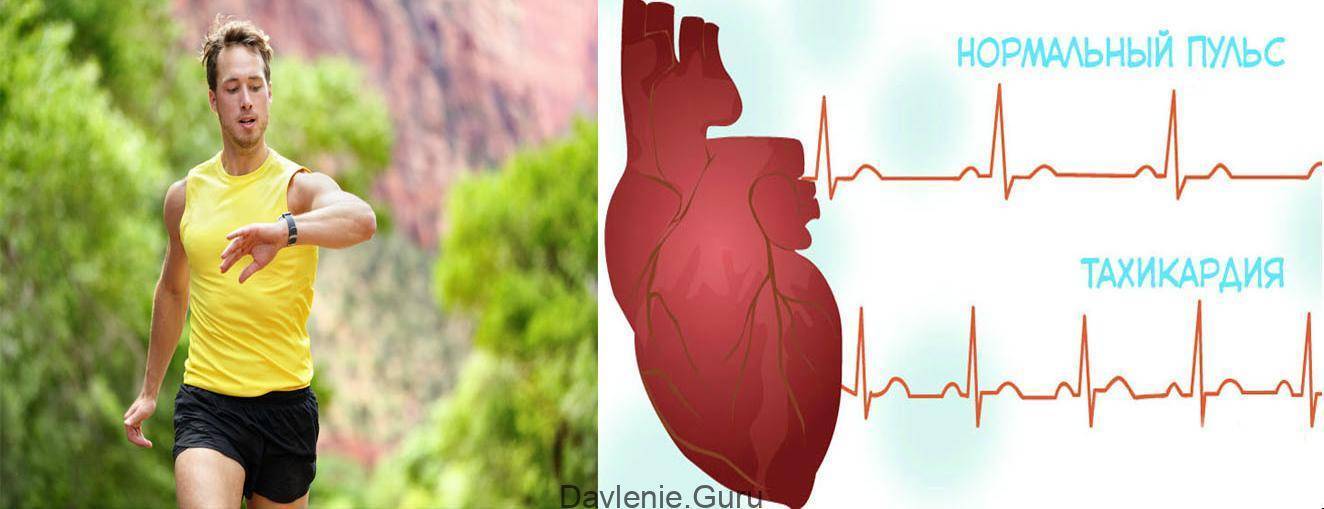
Синусовый ритм сердца и синусовая тахикардия
В норме сердечный ритм задаётся из синусового узла, поэтому синусовый ритм сердца – это норма. Синусовая тахикардия – это учащенный ритм сердца (более 90 ударов в минуту), задаваемый, как и положено, из синусового узла. Синусовая тахикардия у детей устанавливается по другим показателям сердечного ритма – согласно возрастной нормы, так как нормальная частота сердечных сокращений у детей выше, чем у взрослых.
Сердцебиение – ощущение учащенного или усиленного биения сердца. Часто сочетается с тахикардией. Сердцебиение – субъективный симптом. Одни люди периодически ощущают даже нормальные сокращения сердца, в то время как другие могут не чувствовать серьезные нарушения ритма. Поэтому само ощущение сердцебиения не является признаком сердечного заболевания.
Усиление и учащение сердечных сокращений является нормальной реакцией организма на физическую нагрузку, стресс, что ощущается, как сердцебиение и тахикардия. Как правило, это синусовая тахикардия, возникающая вследствие сложных механизмов регуляции сердечно-сосудистой системы и, прежде всего, усиления симпатического влияния на водитель сердечного ритма – синусовый узел. Учащенный синусовый ритм сердца позволяет снабжать ткани кислородом и питательными веществами более активно, так как при физической нагрузке потребности в энергии значительно возрастают. Синусовая тахикардия сердца после отдыха проходит сама по себе и не вызывает неприятных ощущений.
Только в сочетании с другими симптомами сердцебиение может свидетельствовать об отклонениях от нормы. Симптомы, сопровождающие сердцебиение, зависят от заболевания, проявлением которого они являются.
Прогноз наджелудочковой тахикардии
Осложнениями заболевания могут быть дисфункции циркуляции крови в тканях, сердечная недостаточность, отек легких (сердце не справляется с перекачиванием крови из-за чего происходит заполнение легких), приступ стенокардии (в результате снижения величины сердечного выброса при уменьшении коронарного кровотока).
Прогноз наджелудочковой тахикардии составляется на основании заболевания-первопричины, частоты и продолжительности приступа, наличия осложнений во время приступа, а также по характеристикам миокарда.
Например, синусовая аритмия физиологического типа не является опасной, имеет благоприятное течение. Наличие сопутствующих патологий сердца, в свою очередь, усугубляет патологическую картину и исход заболевания может быть серьезным.
Заболевание позволяет пациентам вести нормальный образ жизни. Редкие приступы проходят сами либо от медикаментозной терапии. Самый плохой прогноз для часто повторяющихся тахикардий, приводящих к нарушению работы нервной системы, ухудшающих работоспособность, нередко делающих человека инвалидом.
Диагностика патологии
Диагностика включает в себя как лабораторные, так и инструментальные виды исследований. Лечение нарушения сердечного ритма подбирается согласно выявленной во время обследования форме нарушения.
Анализ крови
Исследования проводятся для определения уровня лейкоцитов в крови, а также для изучения скорости оседания эритроцитов. Биохимический анализ крови позволяет изучить электролитный состав лимфы, так как нарушения в балансе калия и магния могут спровоцировать болезнь.
Профиль липидов
Данная диагностика нарушений ритма сердца направлена на изучение состояния сосудистой стенки
При этом особое внимание уделяется плотности липидов и уровню вредного холестерина.
ЭКГ (электрокардиография)
Данный метод диагностики является одним из основных. Процедура позволяет выявить любые нарушения в области миокарда. При этом изучается источник ритма, ЧСС, наличие внеочередных сокращений миокарда, фибрилляция или трепетание желудочков и предсердий.
ЭКГ по Холтеру
Суточное монтирование позволяет отследить работу миокарда при различных состояниях пациента – в момент бодрствования, сна, во время физической активности или отдыха. Для фиксирования активности и показателей пациенту необходимо вести специальный дневник.
Событийный мониторинг
Исследование проводится с помощью небольшого переносного устройства. Процедура проводится при различных расстройствах в области сердечно-сосудистой системы. Вся информация передается по телефону с помощью специального датчика.
Тредмил-тест
Мониторинг состояния пациента проводится с помощью физических упражнений, выполняемых на беговой дорожке. При развитии дискомфорта во время процедуру исследования прекращают и анализируют полученные данные.
Тилт-тест
Процедура представляет собой разновидность предыдущего тестирования. При этом пациент фиксируется ремнями и переводится в вертикальное положение.
Диагностика позволяет определить уровень артериального давления, изменение показателей, зафиксированных на ЭКГ, а также оценить мозговую активность.
ЭхоКГ (эхокардиография)
Диагностика направлена на оценку состояния структур сердца, скорости кровотока, давления в сосудах. В некоторых случаях процедура позволяет выявить даже незначительные нарушения.
Электрофизиологический метод исследования
Метод исследования заключается в введении специальной трубки через полость носа в пищевод. При отсутствии возможности процедура проводится внутривенно с помощью датчика. При этом специалист посылает небольшой импульс разряда в датчик и провоцирует аритмию.
УЗИ щитовидной железы
Диагностика проводится с целью определения патологических процессов, протекающих в области щитовидной железы. При пониженной функции наблюдаются признаки брадикардии, при повышенной – экстрасистолы или тахикардии.
Лечение тахикардии
В том случае, когда тахикардия возникает однократно и сама по себе быстро прекращается, это не должно стать поводом для беспокойства. Но если данный симптом появляется постоянно, то необходимо обратиться за консультацией к . Следует помнить, что тахикардия может быть симптомом, как функционального расстройства нервной системы, так и тяжелого заболевания сердца.
- ЭКГ;
- Холтеровское мониторирование ;
- Стресс-тест;
- Чреспищеводное ЭКГ и стимуляция предсердий;
- ;
- Изучение нарушений сахарного обмена;
- Анализы на активность гормонов щитовидной железы.
Определив причину повышенного сердцебиения, врач сможет подобрать для вас оптимальную схему терапии основного заболевания.
- Нехватка воздуха
- Немеет левая рука
Что управляет ритмом сердца?
В человеческом сердце находится синусовый узел – «дирижер» сердечного ритма. Расположен он там, где верхняя полая вена впадает в правое предсердие (рисунок). Его волокна передают импульсы, создающие «мелодию» и темп нашего сердца. При различных нарушениях работы синусного узла, «дирижерская палочка» автоматически переходит к другим «исполнителям» (предсердно-желудочному узлу или же к пучку Гиса – см. рисунок ) и тогда мы ощущаем как наше сердце начинает «фальшивить»: выпрыгивать из груди, биться не в такт или болезненно «стонать».
Аритмия часто возникает на фоне серьезных поражений сердца: ишемии, инфаркте миокарда, пороках и травмах. Нередко сердечный ритм сбивается в результате заболеваний желудочно- кишечного тракта, дыхательной и центральной нервной систем. Излишки кофе, чая, алкоголя, физическое перенапряжение, лекарственная интоксикация и нарушение электролитного баланса также могут вызывать аритмию.
Источники
- Уцумуева М.Д., Миронов Н.Ю., Шлевков Н.Б., Киктев В.Г., Гупало Е.М., Каштанова С.Ю., Миронова Н.А., Голицын С.П. Пароксизмальная наджелудочковая тахикардия у больной дилатационной кардиомиопатией и сопутствующими нарушениями проводимости сердца. Клинический случай и обсуждение проблемы. Кардиоваскулярная терапия и профилактика. 2020;19(3):2368.
- Салами Х.Ф., Шлевков Н.Б., Соколов С.Ф. Возможности и ограничения стандартной электрокардиографии для дифференциальной диагностики тахикардий с расширенными комплексами QRS. Альманах клинической медицины. 2019;47(4):350-360.
3.Симптомы пароксизмальной тахикардии
Сердечный приступ обычно начинается с задержки пульса и затем сильного толчка, который сам больной отчётливо ощущает. После этого развивается частое сердцебиение. Продолжительность приступа — от нескольких секунд до суток и более. Иногда приступ ограничивается начальным толчком. Больной рефлекторно прижимает руку к груди, ссутуливается и тем самым блокирует развитие этого состояния.
Приступ в динамике даёт высокие показатели частоты сердечных сокращений, может сопровождаться головокружением, шумом в голове, ощущениями общего замерзания, слабости и сдавленности в области грудины, снижением температуры конечностей. Часто приступу сопутствует повышение артериального давления. Характерным признаком является также полиурия (выделение большого количества мочи) в конце или в течение нескольких часов после нормализации сердечного ритма.
Лечение учащенного сердцебиения, экстросистол, аритмий
Лечение, при проявлении этой симптоматики всегда связано с определенными рисками. Это связано с особыми связями нервной системы и сердечной деятельностью. В таких ситуациях только правильно проведенная дифференциальная диагностика может исключить вероятность ошибок и ухудшений состояния пациента. Лечение сердцебиений, экстасистолии, аритмий психогенного характера часто требует применений не только средств нейрометаболической терапии, но и строго дозированной симптоматической терапии, назначения средств регулирующих сердечно-сосудистую деятельность.
Для снижения уровня тревожности применяется специально подобранная индивидуальная медикаментозная терапия, психотерапия, необходимо верно подобрать режим дня, диету, а в некоторых случаях требуется включение физиотерапии.
На начальных этапах лечения необходимо проводить активную терапию в условиях амбулаторно-поликлинической помощи (дневной стационар) с внутривенным введением препаратов и ежедневным контролем со стороны врача.
Расстройства нервной системы с проявлениями учащенного сердцебиения, экстросистолии, аритмии успешно лечатся и имеют благоприятный прогноз.

Правильная дифференциальная диагностика при ощущении сердцебиения или ощущении экстрасистолии, значительная часть успеха в лечении.
Не стоит волноваться, в большинстве случаев эти ощущения обусловлены наличием повышенной тревожности и успешно лечатся.
Ощущения сердцебиения и экстрасистолии не ведут к сметрельному исходу.
Не мучайтесь, звоните +7495-135-44-02
Мы можем помочь Вам.

Тахикардия у беременных женщин
Очень часто тахикардию диагностируют у женщин, ожидающих ребенка. Беременность сопровождается изменениями в сердечно-сосудистой системе, а также другими обстоятельствами, провоцирующими патологию:
- анемией, отклонениями в работе щитовидной железы;
- увеличением массы тела, обезвоживанием;
- передозировкой витаминов, лекарств и т.д.
Нередко приступы появляются при отслойке плаценты, внематочной беременности и легочных инфекциях, легко поражающим ослабленный организм. Тахикардические пароксизмы вызывает стресс, постоянное чувство тревоги, сопровождающее многих беременных, имеющиеся вредные привычки: курение, пристрастие к энергетическим напиткам.
Учащение ЧСС у женщин, ожидающих ребенка, считают физиологической нормой. Однако необходимо обратиться к врачу при настораживающих симптомах: тошноте или рвоте, необоснованной утомляемости, тревожности, болях в груди, головокружениях.
Крупнейшая клиника Московской области Здоровье окажет помощь при любых проявлениях тахикардии. Специалисты выявят ее первопричины, проведут диагностические процедуры, найдут лучшую тактику лечения и определят, не «сигнализирует» ли симптом о серьезных сердечно-сосудистых патологиях.
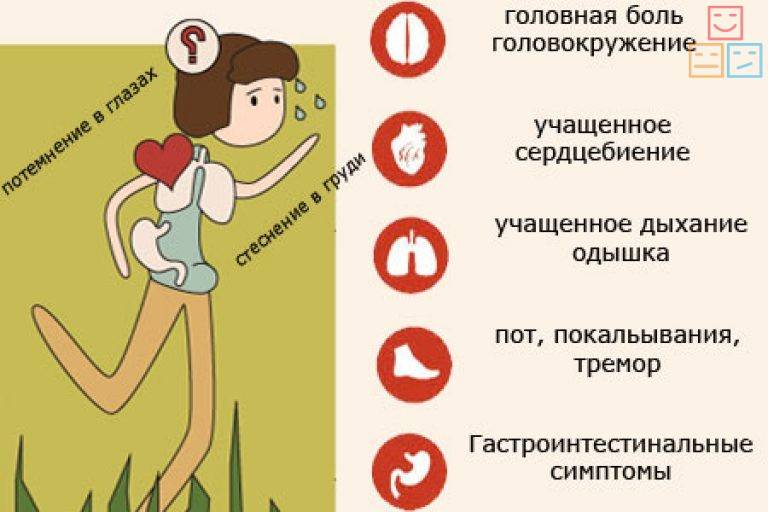
Симптомы тахикардии
Собственно учащение частоты сердечных сокращений может проявляться следующим образом:
- усиленное сердцебиение;
- учащение пульса;
- пульсация сонной артерии;
- одышка при физической нагрузке;
- головокружение;
- чувство тревоги;
- боли в области сердца.
Пульсация сонной артерии
посередине между мочкой уха и подбородкомПри повышении артериального давления на фоне тахикардии пульс у некоторых пациентов удается нащупать в следующих местах:
- на внутренней поверхности в верхней трети бедра, в треугольнике между мышцами;
- в подколенной ямке на границе бедра и голени;
- позади лодыжек по бокам от ахиллова сухожилия;
- в подмышечной впадине.
Боли в области сердца
При наличии болезней сердца или выраженной желудочковой тахикардии у пациентов могут наблюдаться следующие симптомы:
- Потемнение в глазах и обмороки. Данные симптомы говорят о серьезном кислородном голодании мозга на фоне нарушения насосной функции сердца.
- Острые боли в груди. Из-за нехватки кислорода сердечная мышца постепенно погибает. Длительный приступ тахикардии может даже вызвать инфаркт миокарда. Особенно высок риск такого осложнения у людей с атеросклерозом коронарных артерий (отложения холестерина в сосудах, питающих миокард).
- Отеки. Отеки нижних конечностей могут появляться при длительном приступе тахикардии (несколько часов, дней). Сердце не справляется с поступающим объемом крови и возникает застой в венозной системе. Повышение давления и переполнение сосудов ведет к тому, что жидкость покидает сосудистое русло, просачиваясь через стенки в окружающие ткани. Из-за действия силы тяжести отеки появляются в основном на ногах.
- Сухой кашель. Кашель появляется из-за застоя крови в малом круге кровообращения. Переполнение легких кровью поначалу нарушает газообмен, а затем ведет к рефлекторному появлению кашля.
- Повышение артериального давления. Этот симптом появляется, если сердце незначительно учащает свой ритм, а его насосная функция сохраняется. Чаще всего это наблюдается при физиологических тахикардиях или у людей с хронически повышенным артериальным давлением. Учащенная ЧСС ведет к усиленному поступлению крови в большой круг кровообращения и, как следствие, к появлению данного симптома.
например, на фоне болезни почекКроме того, при тахикардии могут наблюдаться следующие сопутствующие симптомы, не являющиеся ее проявлением или следствием:
- повышение температуры тела;
- головные и мышечные боли;
- потливость и мышечная дрожь;
- побледнение кожных покровов;
- нарушения дыхания;
- повышенная утомляемость;
- острые боли (любой локализации);
- рвота и диарея.
Лечение
Методы терапии подбираются исключительно врачом. Только опытный кардиолог может оценить тяжесть симптомов тахикардии и необходимость лекарственного лечения, подсказать, какие таблетки нужно принимать, и назначить оперативное вмешательство. Лекарственная терапия может включать прием:
- бета-блокаторов, которые влияют на гормоны стресса, подавляют их активность, сокращая частоту сердечных сокращений;
- седативных медикаментов, успокаивающих человека и предупреждающих появление тахикардии;
- сердечных гликозидов, которые добавляют тонуса сердечной мышце и стенкам кровеносных сосудов;
- антиаритмических препаратов, способных стабилизировать сердечный ритм, не изменяя артериального давления.
Пациентам с тахикардией необходимо изменить образ жизни, отказаться от вредных привычек, нормализовать вес и придерживаться сбалансированной диеты. Консервативное лечение может включать проведение кислородотерапии, психотерапии, лечебной физкультуры и аутогенных тренировок. При развитии опасных форм тахикардии, а также при отсутствии эффекта от лекарственной терапии может проводится хирургическое вмешательство: имплантация кардиовертера-дефибриллятора или радиочастотная абляция (прижигание аномального участка в сердце, который и провоцирует тахикардию).
Пройдите тестТест: ты и твое здоровье
Пройди тест и узнай, насколько ценно для тебя твое здоровье.
Использованы фотоматериалы Shutterstock
Симптомы пароксизмальной тахикардии
Пароксизмальная тахикардия возникает периодически в виде внезапных приступов. Сердце начинает биться сильнее и чаще, однако интервалы между ударами сохраняются равными, то есть сердцебиение остается ритмичным. Если удары сердца кажутся аритмичными, возможно произошло другое нарушение ритма — мерцательная аритмия или фибрилляция предсердий.
Во время приступа пароксизмальной тахикардии возможно появление дополнительных признаков:
- боль в груди;
- головокружение;
- предобморочное состояние;
- ощущение нехватки воздуха (одышка);
- резкая слабость.
В редких случаях возможен обморок из-за резкого снижения кровяного давления.
Приступ (пароксизм) тахикардии продолжается несколько секунд или минут. В очень редких случаях симптомы сохраняются на протяжении нескольких часов или дольше. Приступы учащенного сердцебиения могут повторяться по несколько раз в день или 1-2 раза в год. Заболевание редко представляет угрозу для жизни, однако при появлении симптомов следует сразу же обратиться к врачу.
Методы лечения предменструального синдрома
Много можно сделать самостоятельно. Вы можете добиться облегчения симптомов предменструального синдрома с помощью таких простых мер, как:
- пить много воды;
- придерживаться сбалансированной диеты, выбирая блюда, богатые клетчаткой, из овощей и фруктов, с низким содержанием соли, сахара и кофеина;
- регулярно заниматься спортом;
- избегать недосыпаний и стресса;
- не употреблять алкоголь.
Не рекомендуется активно пользоваться обезболивающими препаратами без консультации с врачом.
Обязательно обратитесь к врачу, если вы тяжело переносите предменструальный синдром, и он мешает вашей повседневной жизни. Для того чтобы доктор получил необходимый объём информации, если это возможно, записывайте симптомы ПМС, их частоту, тяжесть и то, как вы их переносите. Записей за три месяца будет достаточно.
Для того чтобы исключить состояния, которые могут вызывать подобные симптомы, вам могут быть назначены лабораторные и инструментальные исследования.
Что вам может назначить врач
В зависимости от вашей ситуации, вам могут быть назначены:
витамины и минералы (в том числе B6, E, гамма-линоленовая кислота (GLA), кальций, магний), если есть основания предполагать, что симптомы связаны с их дефицитом;
обезболивающие, такие как аспирин, ибупрофен и другие нестероидные противовоспалительные препараты (НПВП). Они помогут уменьшить головную боль, боль в спине и мышцах, болезненность груди и боль в области таза;
диуретики (если есть проблемы с выводом жидкости). Применение данных препаратов уменьшает вздутие живота, болезненность груди, препятствует набору веса (за счёт жидкости при ПМС возможно увеличение веса до 1 кг);
когнитивно-поведенческая терапия. Она поможет самоорганизоваться и справиться со своими симптомами;
антидепрессанты и успокаивающие препараты – для облегчения эмоциональных симптомов ПМС;
гормональные препараты – чтобы сбалансировать уровень гормонов.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку