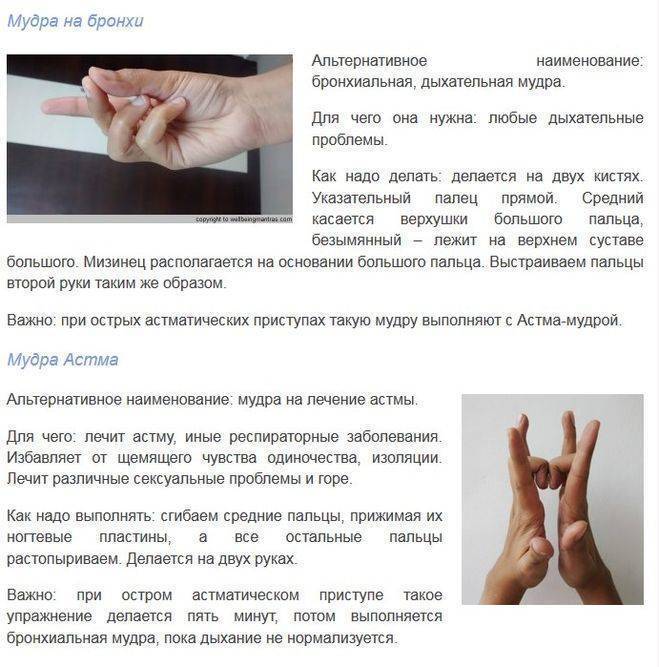
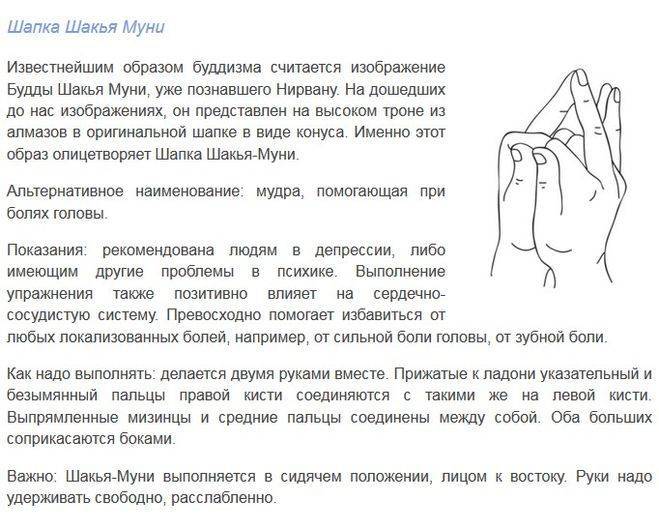
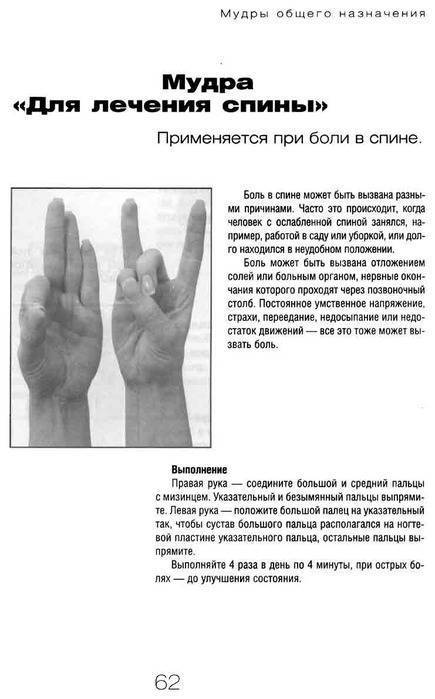
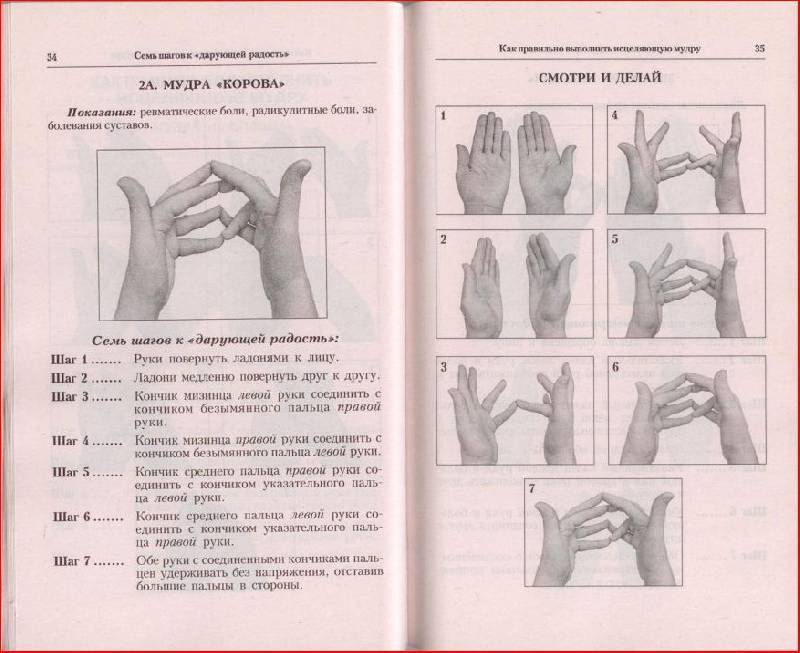
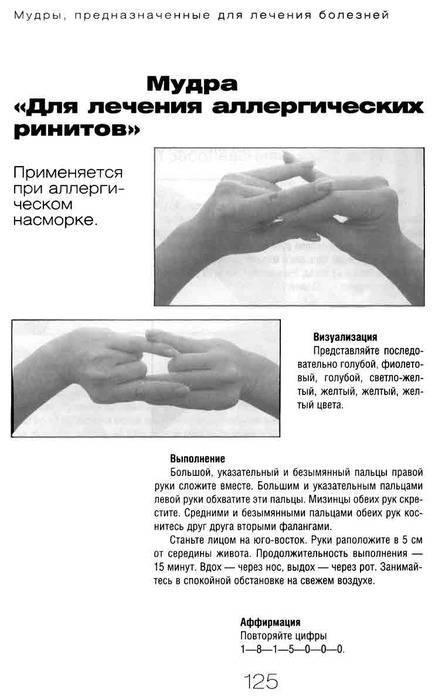
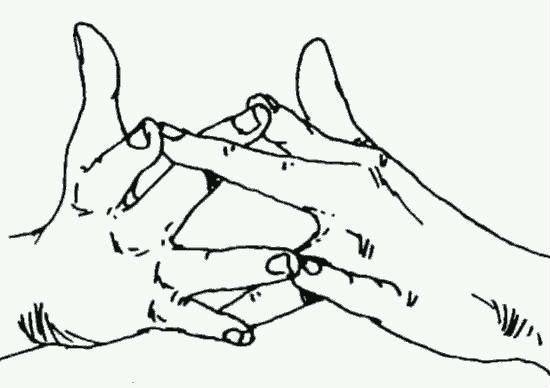
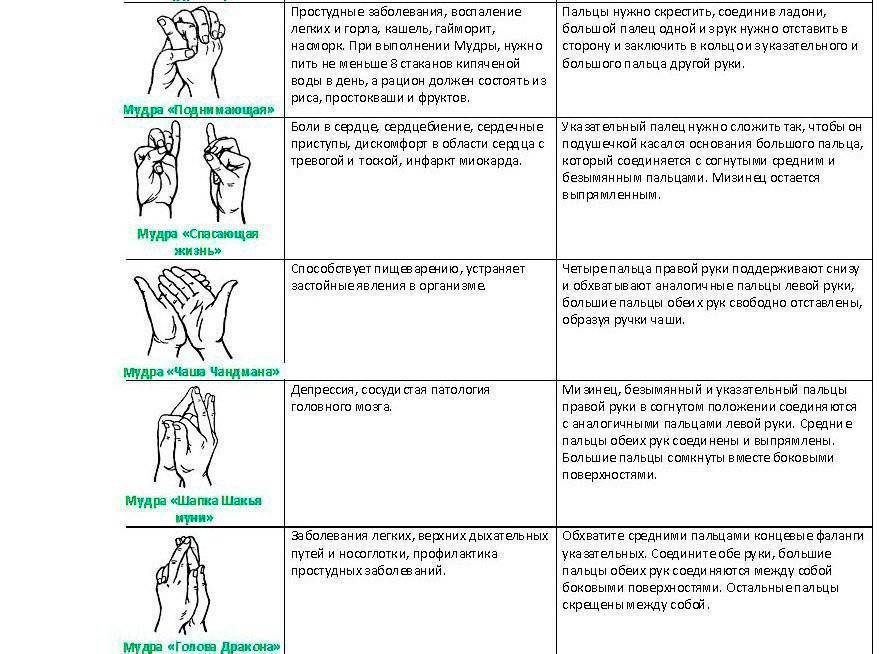
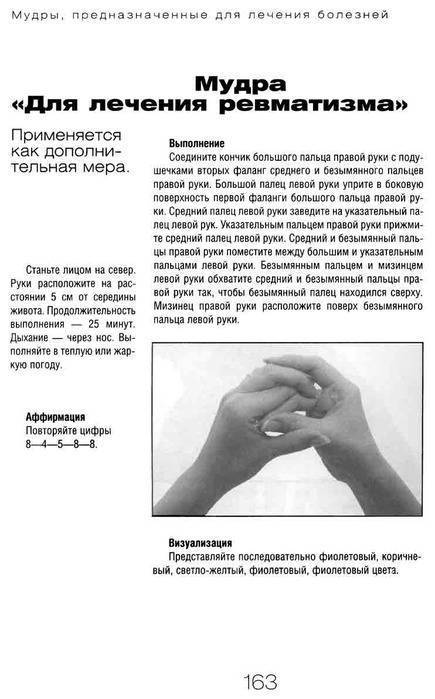
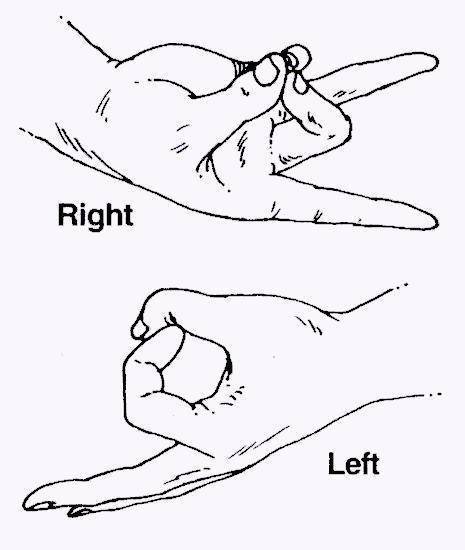
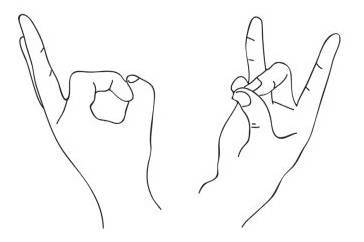
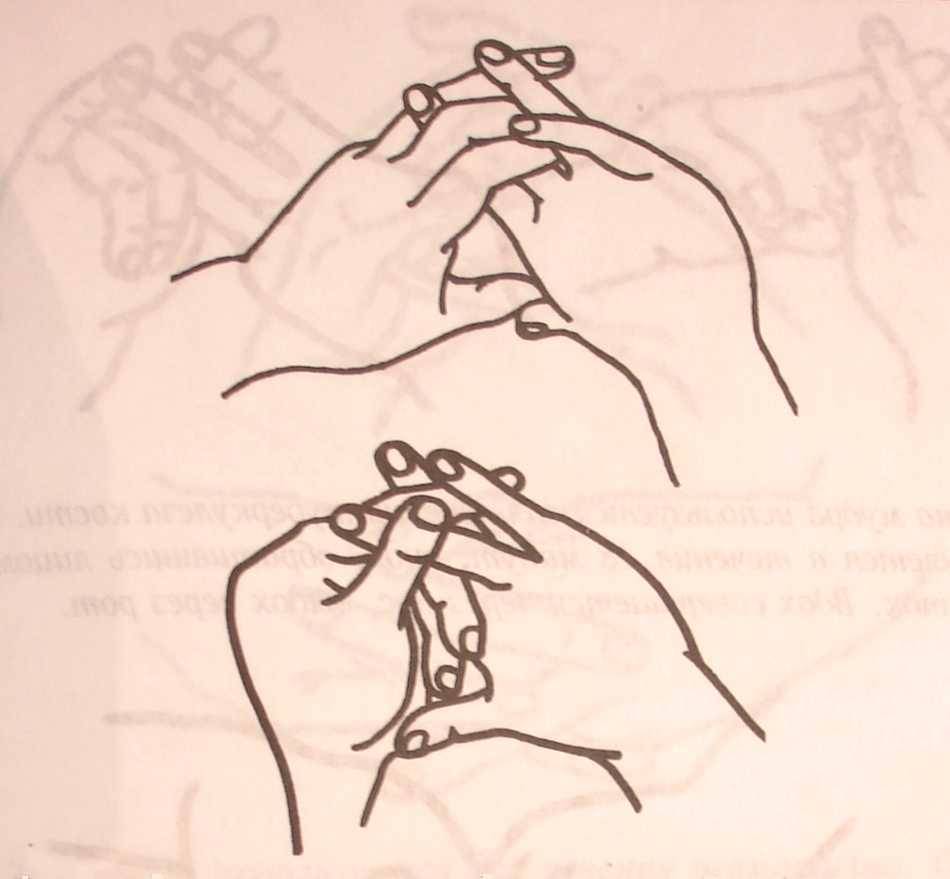
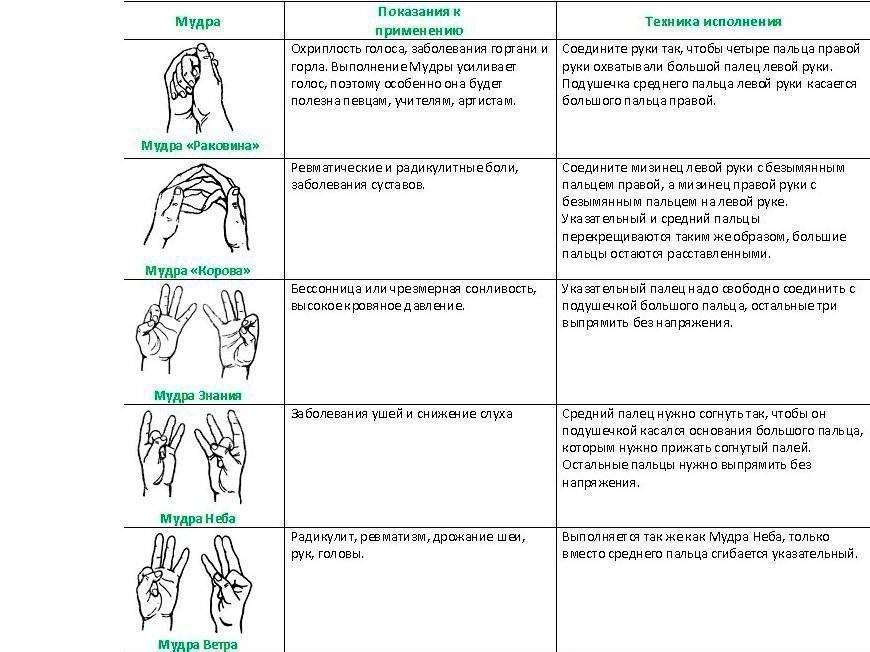
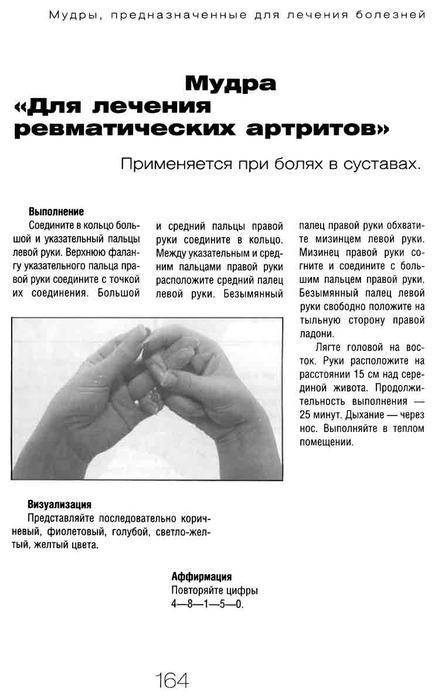
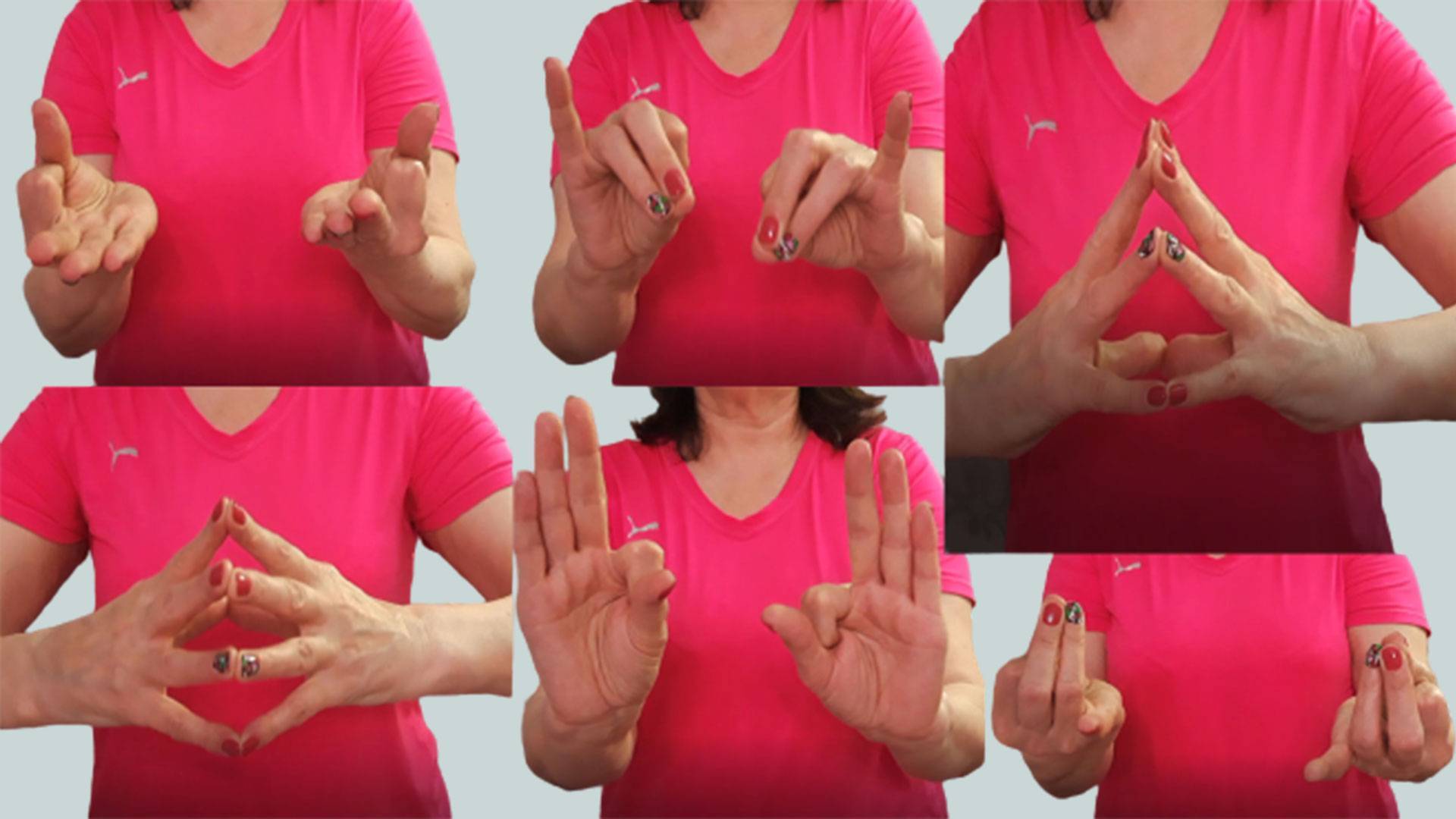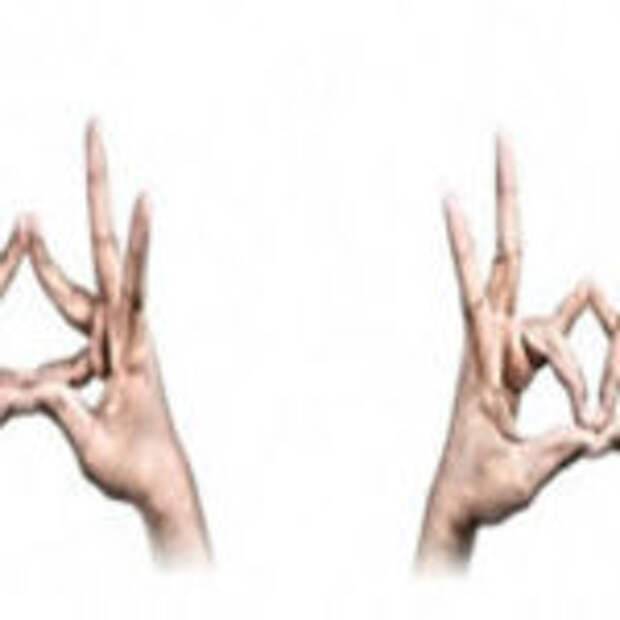Взаимодействия с другими препаратами
Средства, обладающие одинаковым действием «смешивать» между собой не рекомендуется. Это может привести к высокой концентрации активных компонентов препаратов в крови, что приведет к передозировке. Если рассматривать данный вопрос относительно Диклофенака, то его не стоит использовать вместе с диуретиками. Одновременное использование этих медикаментов способно привести к повышению уровня калия в сыворотке крови. Поэтому таблетки от боли в спине, применяют только лишь по рекомендациям врача.
Есть риск появления кровотечений при использовании антикоагулянтов и Диклофенака одновременно. Поэтому их сочетание должно происходит под строгим контролем врача. Пациенты, проходящие лечение по такой схеме, постоянно находятся под наблюдением.
Противодиабетические препараты. Принимать средства вместе разрешено, их эффективность снижена не будет. Правда, встречались случаи развития у пациента гипогликемии
Поэтому необходимо проявлять осторожность
Соблюдать осторожность нужно во время приема Метотрексата и Диклофенака. Между использованием этих препаратов должно проходить не менее 24 часов
Это позволит снизить токсическое действие Метотрексата на организм.
Тактика лечения
На ранних стадиях вам предложат консервативное лечение, которое снизит болезненность и расширит подвижность пальцев. Некоторые методы физиотерапии при артрозе улучшат кровоснабжение и восстановят обмен веществ, активизируют регенерацию тканей и снизят болевой синдром. Практикуют также такие техники:
- остеопатия и мануальная терапия – для укрепления мышц, улучшения подвижности, восстановления околосуставного кровотока;
- рефлексотерапия – способствует снятию воспаления и отечности, улучшает работу поврежденных межфаланговых суставов;
- гирудотерапия – способна заменить сразу несколько лекарственных препаратов;
- лечебная физкультура – расслабляет мышцы и укрепляет мускулатуру.
Приостановить прогрессирование артроза помогают внутрисуставные инъекции протеза синовиальной жидкости «Нолтрекс». Принцип действия прост: гель попадает внутрь суставов и берет на себя функции недостающей смазки, раздвигает тонкие хрящевые поверхности и питает их. Трение хрящей прекращается, они больше не разрушаются от механического воздействия, а человек не испытывает боли.
Если ортопед рекомендует внутрисуставные инъекции, значит, еще не все потеряно
Кисти рук нуждаются в бережном уходе, и дело не только в правильном выборе крема или косметологических процедур. Ухаживать нужно и за межфаланговыми суставами, ведь от них зависит то, насколько уверенной и точной будет наша мелкая моторика. Регулярно разминайте пальцы, делайте упражнения, берегите руки от травм и переохлаждений – тогда риск развития артроза будет значительно ниже.
Причины и симптомы
Симптомы защемления нерва в позвоночнике будут зависеть от того, в каком месте локализована боль и какой нерв зажат. Если защемило чувствительный нерв, то болит спина. А в случае пережатия двигательного или вегетативного нерва могут быть более опасные последствия.
Пояснично-крестцовый отдел позвоночника
Именно этот отдел позвоночника особенно часто страдает от защемления нервов. В большинстве случаев воспаляется седалищный нерв. Симптомы защемления нервов в этом отделе позвоночника следующие:
- пронизывающая острая боль в области поясницы, иррадиирующая в ягодицу или бедро, при воспалении седалищного нерва боль переходит в ногу с одной стороны;
- ограниченная двигательная функция;
- слабость в нижних конечностях;
- мышечные спазмы.
Основные причины защемления: тяжелые физические нагрузки на позвоночник, в том числе беременность или лишний вес, злокачественные или доброкачественные опухоли, переохлаждение.
Шейный отдел
Защемление нерва в шейном отделе позвоночника – редкое явление. Может быть вызвано преимущественно переохлаждением или резкими, неосторожными движениями головой. Также боли возможны при нахождении долгое время в некомфортной позе (например, при опьянении, когда человек не контролирует свои движения). Несмотря на редкость, последствия защемления нерва на этом участке позвоночника могут быть очень опасными: паралич, воспалительные процессы, неврологические проблемы. Причины болей в шейном отделе следующие:
- хронические заболевания (остеохондроз, грыжа);
- новообразования;
- искривление спины.
Симптомы защемления позвоночника выражены резкой болью в шее, отдающей в плечи и затылок. Она может возникать при движениях головой. Возможно онемение одной или обеих верхних конечностей, половины языка, ключицы. Имеют место головные боли, шум в ушах.
Грудной отдел
Причинами защемления нерва в грудном отделе позвоночника могут быть: неудачный поворот тела, поднятие тяжестей, искривление позвоночника, возрастные изменения. Признаки защемления нерва в груди можно спутать с приступом стенокардии. Развивается аритмия, одышка, появляются боли в области сердца, становится тяжело дышать. Кроме этого, бросает в жар, возникает обильное потоотделение, покраснение в области защемления нерва, трудности с движением, неполадки и боль со стороны желудка.
Между лопаток
Защемление нерва между лопатками может наступить вследствие различных болезней (остеохондроз, артрит, артроз, межпозвонковая грыжа), опухолей, травм. К факторам развития таких заболеваний относятся: малоподвижный образ жизни, слишком большие физические нагрузки, пребывание на сквозняке. Симптомы защемления нерва в позвоночнике между лопаток: болевой синдром, боль отдает в руки, шею, грудь, плечи, в область сердца. Иногда возможна при дыхании, движении. Происходит спазмирование мышц в области лопаток. Позвоночные боли отличаются от болей в сердце тем, что они не проходят в горизонтальном положении.
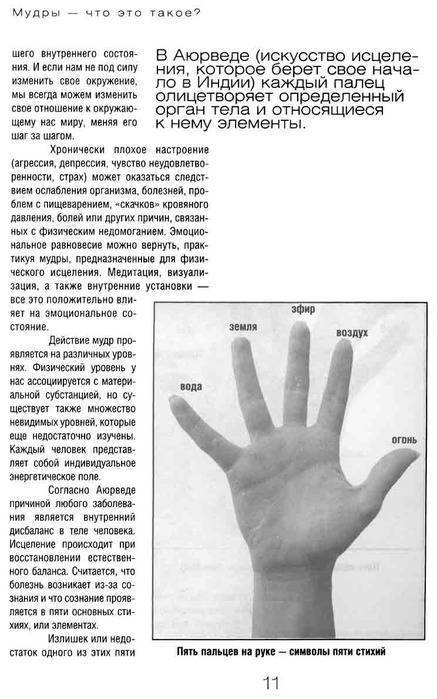
Связь отделов позвоночника с другими органами
Связь всех энергетических центров через позвоночник в тонком теле отражается и на физическом уровне. Здесь стоит учитывать и места расположения чакр — они также сосредоточены вдоль позвоночника. На физическом уровне такая связь отражается во взаимодействии отдельных отделов позвоночника с другими областями тела, системами и органами.
| Отдел позвоночника | Соответствие системе и органу | Соответствие пальцу |
| Шейный | Эндокринная | Указательный |
| Грудной | Сердечно-сосудистая и дыхательная | Мизинец |
| Поясничный | Пищеварительная | Средний |
| Крестцовый | Мочеполовая, репродуктивная, печень | Большой |
| Копчиковый | Выделительная, репродуктивная | Точка рядом с запястьем |
Связь позвоночника с внутренними органами
Тазовые боли у женщин
Тазовая боль у женщин — явление распространённое. В возрасте от 18-ти до 50-ти лет от неё страдают от 5 до 15% представительниц прекрасной половины человечества. Процент увеличивается до 20, когда речь идёт о пациентках, которые перенесли болезни репродуктивной системы воспалительного характера.
Причины болей в области таза могут быть разными, но чаще всего они связаны с изменениями в органах репродуктивной системы. Хроническая болевая симптоматика отличается неопределённостью и может привести к целому ряду других проблем, что, в итоге, окажет негативное влияние на качество жизни. В таблице ниже приведены основные патологии внутренних органов репродуктивной системы женщины, одним из проявлений которых являются боли в области таза.
| Заболевание | Клинические проявления | Диагностика | Лечение |
|---|---|---|---|
| Симфизит (воспалительные процессы и травмы в области лобкового симфиза, полученные во время родов) |
|
|
|
| Эндометриоз |
|
|
|
| Миоматозные узлы |
|
|
|
| Новообразования матки и шейки матки злокачественной природы |
|
|
|

Тазовые боли могут возникать при беременности вследствие естественных изменений лонного и крестцово-подзвдошного сочленений. В этот период происходит подготовка таза к родам, его «растяжение». Как правило, они появляются у тех будущих мам, у которых ранее были заболевания опорно-двигательной системы. В случае, если боли длятся долго и носят интенсивный характер, необходимо срочно обратиться за профессиональной медицинской помощью.
При неправильном подборе или установке внутриматочной спирали также могут появиться боли в области таза. Они возникают вследствие воспалительных процессов и сопровождаются отторжением спирали и интенсивным кровотечением. Менструации, сопровождающиеся интенсивной болевой симптоматикой в области таза, — следствие расстройств и ряда заболеваний органов репродуктивной системы женщины. Они сопровождаются слабостью, схваткообразными приступами боли, ощущением слабости и могут быть устранены за счёт приём анальгетиков, НПВС, гормональных средств.
Симптомы и синдромы
Симптомы шейного остеохондроза появляются далеко не сразу и, зачастую, маскируются под другие заболевания.
К наиболее частым признакам относятся:
- головокружение: как правило, при остеохондрозе оно является системным, т.е. человеку кажется, что окружающие предметы вращаются перед его глазами;
- боль в области затылка, шеи, воротниковой зоне: ее интенсивность зависит от степени развития заболевания; легкая и эпизодическая на ранней стадии, она распространяется на всю голову и приобретает постоянный характер; периодически приступы становятся невыносимыми, в результате чего человек не может даже пошевелить головой;
- шум или звон в ушах: возникают при смене положения после длительного периода неподвижности, часто сопровождаются головокружением;
- ощущение нехватки воздуха, невозможности сделать глубокий вдох; в тяжелых случаях развивается сильная одышка;
- тошнота и рвота: связаны с нарушением кровообращения в определенных зонах головного мозга, усиливаются при попытках повернуть голову;
- снижение остроты зрение, мелькание мушек или туман перед глазами: свидетельствуют о недостаточном снабжении кровью головного мозга; возникают при запущенных стадиях заболевания;
- колебания артериального давления, плохо поддающиеся коррекции препаратами;
- внезапные обмороки, обусловленные спазмом сосудов;
- ощущение комка в горле, першение, сухость, проблемы с глотанием: нередко являются одним из первых признаков патологии.
- боль в плечевом суставе
- онемение пальцев рук
Помимо общих признаков шейного остеохондроза, различают несколько синдромов, характерных для этого заболевания.
Вертебральный синдром
Комплекс симптомов связан с поражением костей и хрящей позвоночного столба. Он включает в себя:
- нарушение подвижности в шейном отделе;
- боли при поворотах головы;
- рентгенологические признаки поражения самих позвонков и пространства между ними.
Синдром позвоночной артерии
Симптоматика обусловлена сужением или спазмом позвоночных артерий, частично отвечающих за кровоснабжение головного мозга. Проявляется следующими признаками:
- шум в ушах;
- головокружение;
- скачки артериального давления;
- тошнота и рвота;
- головные боли;
- нарушения зрения;
- снижение работоспособности;
- сонливость;
- обмороки.
Кардиальный синдром
Напоминает состояние при поражении сердечной мышцы и включает в себя:
- боль или ощущение жжения за грудиной;
- слабость и утомляемость;
- учащенный пульс.
Корешковый синдром
Состояние связано с поражением (сдавлением или защемлением) нервных корешков, выходящих из позвоночного столба в шейном отделе. В зависимости от уровня поражения человек может ощущать:
- онемение или боль в области затылка;
- онемение языка;
- боль в ключицах, затруднения глотания, икота;
- дискомфорт в области плеч, усиливающийся при движениях рук;
- болезненность в области лопаток и предплечий;
- онемение указательного и среднего пальцев;
- онемение безымянного пальца и мизинца.
Чаще всего в патологический процесс вовлекается сразу несколько нервных корешков, в результате чего наблюдается сразу несколько характерных симптомов.
Как справиться с острой болью в спине
Врачи, которые придерживаются принципов доказательной медицины, используют следующую тактику ведения пациентов с острой дорсалгией5:
- информируют больного о причинах болевого синдрома,
- исключают постельный режим и рекомендуют поддерживать привычную активность,
- назначают эффективное медикаментозное и немедикаментозное лечение,
- следят за динамикой и корректируют терапию.
При выборе медикаментозного средства обращают внимание на его обезболивающий эффект, скорость действия и безопасность. В первую очередь назначаются неспецифические противовоспалительные средства (НПВС), так как доказана их эффективность при болях в спине5
Одним из таких препаратов является Мотрин.
Мотрин выпускается в виде таблеток для приема внутрь и геля для наружного применения. Препарат показан как обезболивающее при болях в спине, связанных с травмой, перегрузкой, воспалением. Он также обладает противовоспалительным и жаропонижающим действием, длительность эффекта может сохраняться до 12 часов6,7. Если у вас нет возможности посетить врача в ближайшее время, а боль причиняет ощутимый дискомфорт, то принимать Мотрин можно так: 2 таблетки как стартовую дозу и затем по 2 таблетки каждые 12 часов или по 1 таблетке каждые 8 часов. Курс приема без консультации врача не дольше 5 дней6.
При сохранении интенсивности болей возможно назначение других групп обезболивающих и седативных (успокаивающих) средств.
К немедикаментозным методам лечения относятся:
- согревание;
- мануальная терапия;
- лечебная физкультура;
- массаж;
- физиотерапия;
- иглоукалывание и другие альтернативные методы.
Ишиас и боли в спине: причина в энергетическом дисбалансе
Разум и тело неразрывно взаимосвязаны, поэтому неудивительно, что подавленные негативные эмоции проявляются на физическом уровне человека в виде тех или иных заболеваний. Не исключение ваша спина!
Боли в спине и ишиас (невралгия седалищного нерва) могут иметь острую или хроническую форму, возникая в результате нарушений в сложной сети нервов, мышц, суставов, сухожилий или межпозвоночных дисков. Такие нарушения вызывают ощущение напряжения и дискомфорта в верхнем, среднем или нижнем отделах позвоночника, в области бедренных суставов, ногах, коленях, голеностопном суставе или стопе.
Индийские целители считают, что главной физической причиной боли в спине является энергетический дисбаланс надпочечников. Такое состояние влияет на ток крови и насыщение крови кислородом, вызывая нарушение кровообращения. Что в свою очередь провоцирует скопление загрязнений (шлаков), застой и появление избыточной влаги в тканях органов. В результате таких процессов возникают воспаление и боль.
Индийские целители также называют главную психологическую причину боли в спине, которой является подавление негативных эмоций, связанных с необоснованным чувством небезопасности и неуверенности. Соответственно, индийские лекари уже давно знают, как лечить воспаление седалищного нерва. Стоит поучиться их мудрости и нам!
Следующие индийские оздоровительные практики направлены эффективное лечение спины. Выполняйте ежедневно следующие 6 индийских оздоровительных практик от боли в спине и ишиаса в течение 6 недель, и результат не заставит себя ждать. Ишиас уйдет, если правильно и комплексно лечить воспаление седалищного нерва.
Рассмотрим наиболее эффективные методики, которые позволяют снизить боль при остеохондрозе:
Лекарственные препараты помогают быстро снять боль при шейном остеохондрозе. Врач может назначить медикаментозные препараты различных групп: нестероидные противовоспалительные средства, анестетики, препараты для улучшения циркуляции крови, миорелаксанты, хондропротекторы и т. д. Дополнительно показаны витаминные комплексы. Медикаментозная терапия при остеохондрозе — основа терапии.
Массаж. При остеохондрозе хорошо помогает массаж. Для максимальной эффективности необходимо проводить 10 сеансов дважды в год. Массажные движения усиливают отток лимфы, снимают мышечное напряжение и улучшают кровоснабжения позвоночника
Очень важно, чтобы процедуру проводил профессионал
Лечебно-физическая культура. Регулярные занятия ЛФК значительно улучшают кровоснабжение и микроциркуляция жидкостей во всем организме, что очень полезно при наличии остеохондроза. Лечебно-физическая культура — это эффективный способ сформировать сильный мышечный корсет, благодаря этому в дальнейшем можно избежать рецидивов болезни.
Физиопроцедуры. Врач может посоветовать электрофорез, магнитотерапию, иглоукалывание и т. д. Физиотерапия эффективна в комплексе с остальными видами комплексной терапии.
Существует множество рецептов народной медицины, как снять боль в шее при остеохондрозе. Согласно отзывам пациентов, такой способ терапии малоэффективен и не справляется с поставленной задачей.
Отдельно стоит поговорить о нестероидных противовоспалительных препаратах. Они наиболее эффективны при остеохондрозе и помогают снять боль за короткий период времени. К НПВС относят: Найз, Диклофенак, Мелоксикам, Ибупрофен, кетопрофен и т. д. Часто врачи назначают препарат Найз, который известен на фармакологическом рынке уже более 20 лет. Препарат имеет доказанную эффективность и широко применяется при заболеваниях опорно-двигательного аппарата, в том числе при остеохондрозе.
Ишиас и лечение спины массажем биологически активных точек (акупрессура)
Массаж нормализует и усиливает физическую, ментальную и эмоциональную энергии в организме. Применяйте каждую технику с указанных ниже по 2 минуты три раза в день, если страдаете на ишиас. Ваша спина останется довольна от такого лечения!
Техники точечного массажа от боли в спине:
- Для стимуляции работы надпочечников сильным нажатием пальцев массируйте область спины с любой стороны позвоночника, непосредственно под ребрами. Рано или поздно воспаление седалищного нерва уйдет и спина восстановит свое здоровье.
- Чтобы успокоить ишиас, нервы и облегчить боль, легко помассируйте между пальцами рук и ног.
- Массаж кончиков пальцев рук и ног усилит кровообращение, освободит организм от застоя, скопления влаги и шлаков.
- Интенсивное массирование пяток, голеностопного сустава и ахиллова сухожилия эффективно для разблокирования защемленного седалищного нерва, а также способствует укреплению пояснично-крестцового отдела позвоночника и бедер.
- Чтобы обеспечить лечение спины и усилить энергию вдоль всего позвоночного столба, прерывистыми надавливаниями воздействуйте на точки, находящиеся на тыльной стороне ладони. Начинайте массировать область между большим и указательным пальцами, и продвигаясь по тыльной стороне ладони. Заканчивайте массаж надавливанием на точки, расположенные на тыльной стороне запястья.
Что делать после сорока
После сорока основной причиной коксартроза, гонартроза и артроза кисти становятся гормональные изменения. С наступлением менопаузы у женщин ситуация усугубляется, особенно в области пальцев. В организме снижается уровень эстрогенов – он начинает активно терять влагу, в том числе в суставе. Хрящи испытывают дефицит влаги, становятся ломкими и уязвимыми.
В этом возрасте особенно важно вести здоровый образ жизни – достаточно находиться на свежем воздухе, отказаться от вредных привычек. От стиля питания, поступления кислорода и витаминов зависит состояние суставов и хрящевой ткани
Виды болей
Первое, о чем спрашивает врач – это характер ощущений. В зависимости от вызвавшей ее причины, боль в пояснице может быть:
- острая: обычно возникает резко, отличается высокой интенсивностью; длительность ощущений составляет не более 1,5 месяцев;
- подострая: продолжается 6-12 недель;
- хроническая: ощущения любой интенсивности, длящиеся 12 недель и более;
- преходящая (переменная): появляется периодически;
- ноющая;
- тупая;
- сильная, средней интенсивности, слабая.
Это деление условно. В зависимости от ситуации и обстоятельств, характер и продолжительность ощущений могут меняться
Важно описать их врачу как можно полнее
Когда следует незамедлительно обратиться к врачу?
В большинстве случаев боли в спине регрессируют без лечения в течение двух недель. Если этого не произошло — пожалуйста, обратитесь к врачу. В редких случаях боль в спине сигнализирует о серьёзной медицинской проблеме. Поэтому необходимо срочно обратиться за врачебной помощью, если:
- возникли проблемы с мочеиспусканием или дефекацией;
- наблюдается лихорадка;
- боль распространяется вниз по ноге или отдает в обе ноги;
- боль возникла вследствие падения, удара в спину или других травм;
- боль имеет интенсивный характер и не проходит после отдыха и приёма обезболивающих средств;
- боль сопровождается слабостью и онемением в ноге;
- боль сопровождается резкой потерей веса.
Также обратиться за профессиональной консультацией следует лицам:
- старше 50-ти лет;
- которым когда-либо диагностировали рак или ;
- которые принимают стероидные гормоны.
Что такое артроз кисти
В суставе есть хрящевая ткань, которая по той или иной причине видоизменяется. На ней образуются дефектные участки. Они истончаются – появляются костные наросты остеофиты. Пальцы приобретают характерную неэстетичную бугристость, из-за которой становится трудно выполнять привычные действия, требующие мелкой моторики.
Ни артроз кистей, ни гонартроз не передаются по наследству: передается только предрасположенность к нему. Вы можете унаследовать особенности обмена веществ, характер тканей, эластичность и плотность суставных хрящей. Если у ваших близких родственников были предпосылки к лечению остеоартроза, задумайтесь: вы – в группе риска!
Как лечить ишиас в домашних условиях
Острые боли при защемлении седалищного нерва лечатся строго под наблюдением специалиста. Любое самолечение противопоказано!
Лечение ишиаса в домашних условиях предполагает комплексный подход, но только, если боли умеренные и длятся уже долгое время. Усилия врачей обычно направлены на устранение источника и одновременно на восстановление чувствительности седалищного нерва. И именно в последнем случае хорошо работают физические нагрузки.
Доктор Марк Ковач, сертифицированный физиолог и травматолог, отмечает, что лучший способ избавиться от большинства случаев ишиаса – это «любые упражнения на растяжку, которые обеспечивают вращение бедра». Этого достаточно, чтобы дать некоторое облегчение боли.
Ниже мы рассмотрим шесть эффективных упражнений для снятия боли при ишиасе в домашних условиях
ВНИМАНИЕ! Рекомендуется проработать их под наблюдением физиотерапевта (инструктора по ЛФК).
Поза лежащего голубя
Это довольно типичное упражнение из йоги для растяжки бедер. Оно существует в нескольких вариантах. Первый – для начинающих, известный как поза лежащего голубя. Если вы только начинаете лечение, то начинайте именно с него.
Лежа на спине, поднимите ногу под прямым углом. Сцепите обе руки за бедром в замок;
Поднимите вторую ногу и положите её лодыжкой на колено первой;
Замрите в таком положении на пару секунд. При ишиасе иногда причиной болей является пириформис (грушевидная мышца), который и давит на седалищный нерв. Поза лежащего голубя помогает снять воспаление;
Повторите упражнение, поменяв ноги.
Как только вы сможете выполнять это упражнение без боли, можно переходить к варианту сидя.
Поза сидящего голубя
Сядьте на пол, вытянув ноги перед вперед;
Согните правую ногу, положив правую лодыжку над левым коленом;
Наклонитесь вперед и постарайтесь дотянуться пальцами до носка вытянутой ноги;
Замрите в таком положении на 15–30 секунд. Вы должны почувствовать натяжение в ягодичных мышцах и пояснице;
Поменяйте ноги и повторите упражнение.
Если вам легко дается это движение, то есть и третий, более продвинутый вариант.
Поза голубя с наклонами вперед
Исходное положение: на четвереньках;
Медленно переместите правую ногу вперед так, чтобы она полностью оказалась на полу в согнутом положении;
Отставьте левую ногу назад так, чтобы она была распрямлена. Стопа и колено должны упираться в пол;
Сделайте глубокий вдох и на выдохе подайтесь корпусом вперед так, чтобы лечь на правую ногу. Поддерживая равновесие руками, оставайтесь в таком положении как можно дольше;
Поменяйте ноги и повторите упражнение.
Колено к противоположному плечу
Это упражнение помогает облегчить боль при ишиасе, расслабляя ягодичные и грушевидные мышцы.
Исходное положение лежа на спине с вытянутыми ногами;
Согните правую ногу и сцепите руки в замок под коленом;
Медленно потяните ногу к груди, а затем к левому плечу. Основная цель – попытаться достать плечо коленом. Задержитесь в таком положении на 30 секунд. Внимательно прислушивайтесь к ощущениям – вы должны почувствовать, как растягиваются мышцы. Резкой боли быть не должно;
Аккуратно верните ногу в исходное положение;
Повторите 3-5 раз, а затем поменяйте ногу.
Растяжка позвоночника в положении сидя
Ишиас часто возникает из-за сдавливания позвонков в поясничном отделе. Это упражнение помогает снять давление на седалищный нерв.
Сядьте на пол, вытянув ноги. Носки должны быть обращены вверх;
Медленно согните правую ногу в колене и заведите её за левую ногу;
Переместите левый локоть за согнутую ногу, чтобы сделать поворот корпусом;
Удерживайте корпус в таком положении 30 секунд, сделав не менее 3 повторений, а затем поменяйте ногу.
Растяжение подколенной связки в положении стоя
Лечебная гимнастика при ишиасе седалищного нерва включает и растяжку ног. Это движение помогает снять нагрузку с подколенной связки и растянуть её.
Исходное положение стоя;
Положите правую ногу на табурет, ступеньку или гимнастический короб. Нога должна быть прямой, стопа находиться на уровне бедер. Если вашей растяжки недостаточно и нога немного сгибается в колене, всё равно старайтесь держать её как можно прямее;
Потянитесь вперед всем корпусом, стараясь наклониться как можно ниже. Основная цель – коснуться телом вытянутой ноги. Однако следите, чтобы не было боли;
Зафиксируйтесь в таком положении на 30 секунд, а затем поменяйте ноги.
Что делать при беременности?
Защемление нерва в позвоночнике при беременности – не редкость. Оно может возникнуть из-за большой нагрузки или быть следствием ранее перенесенных заболеваний позвоночника. Чтобы унять боль, нужно лечь на твердую, прямую поверхность, согнув колени. Однако так долго с животом не пролежишь, поэтому чаще используют коленно-локтевую позу. Еще не стоит забывать про умеренные физические нагрузки (плавание, йога). Все это делается с разрешения врача. Хорошо помогает ношение бандажа или корсета. Он облегчает спине ношу, избавляет от болей. Бандаж будет полезен и в послеродовом периоде. Все медикаментозные средства употребляются только после консультации с врачом.