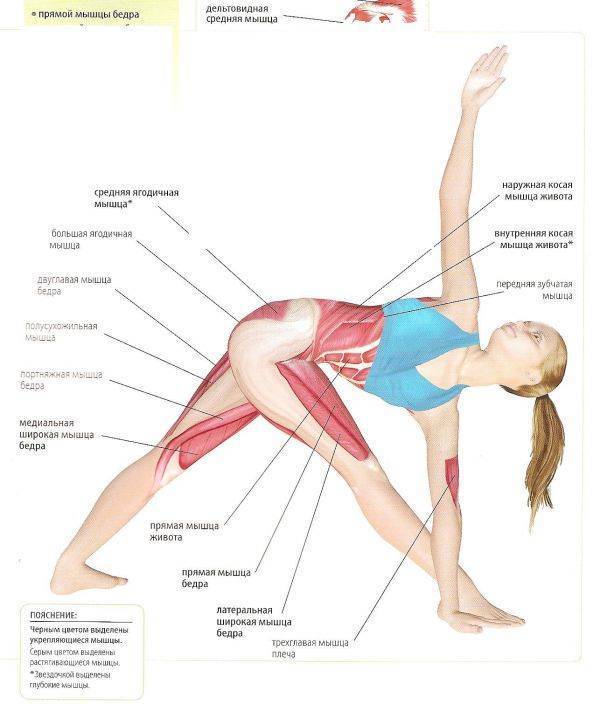
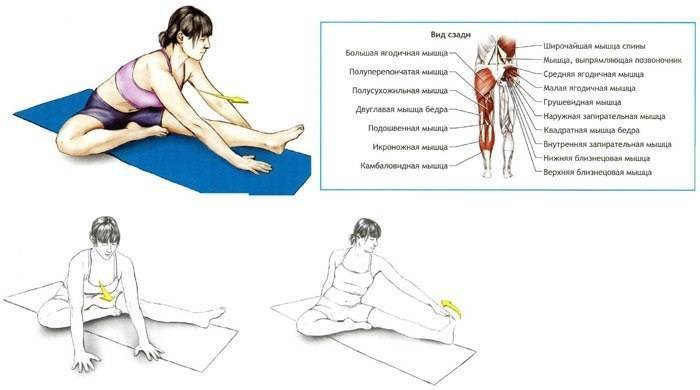
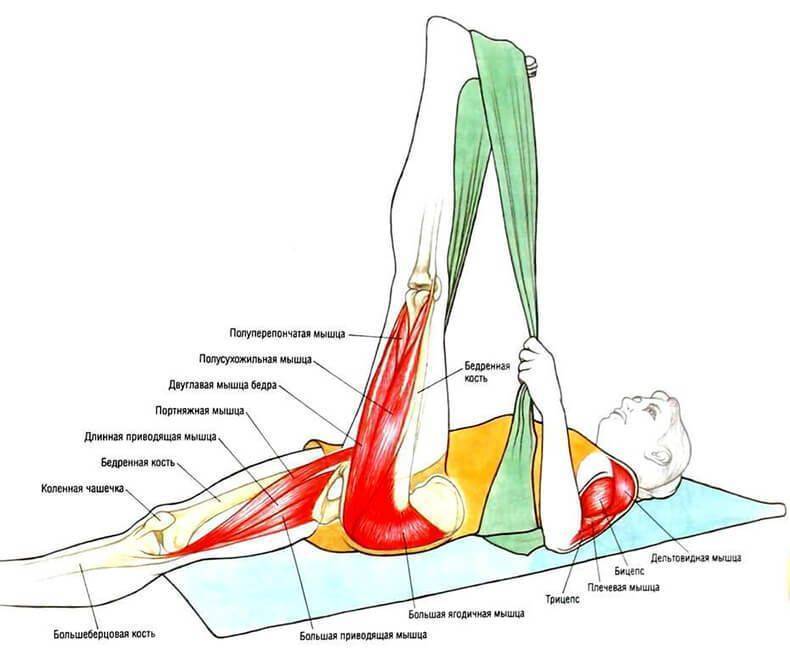
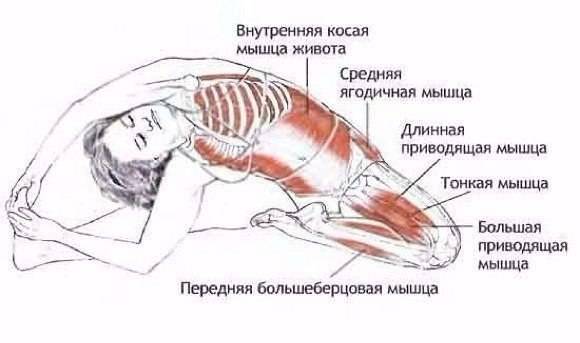
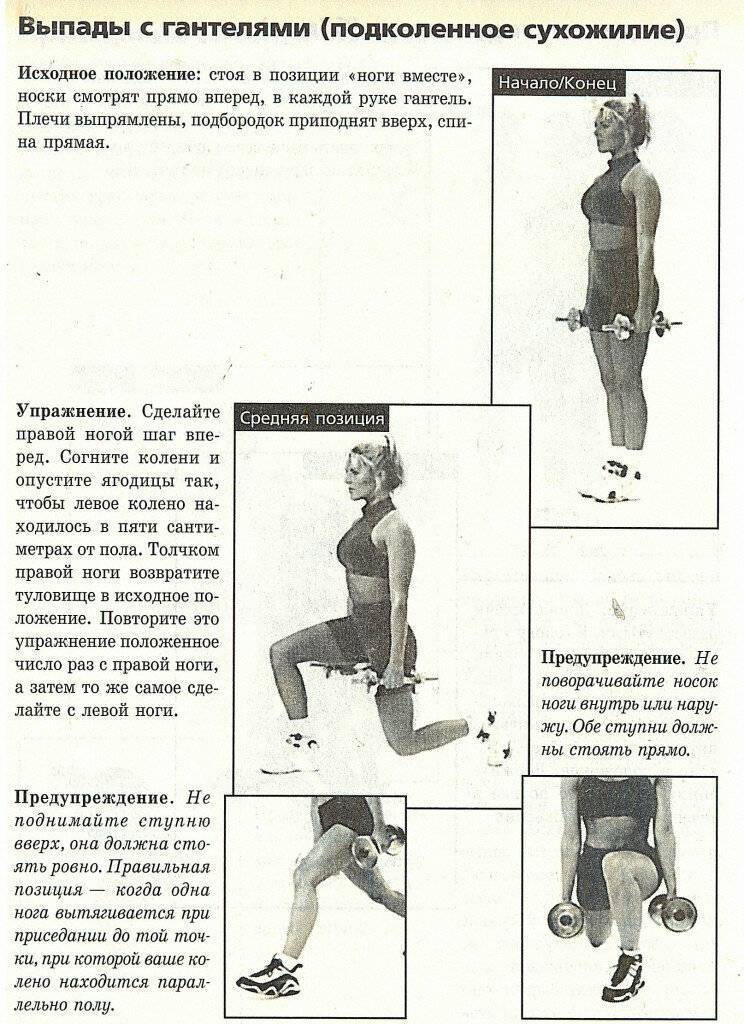
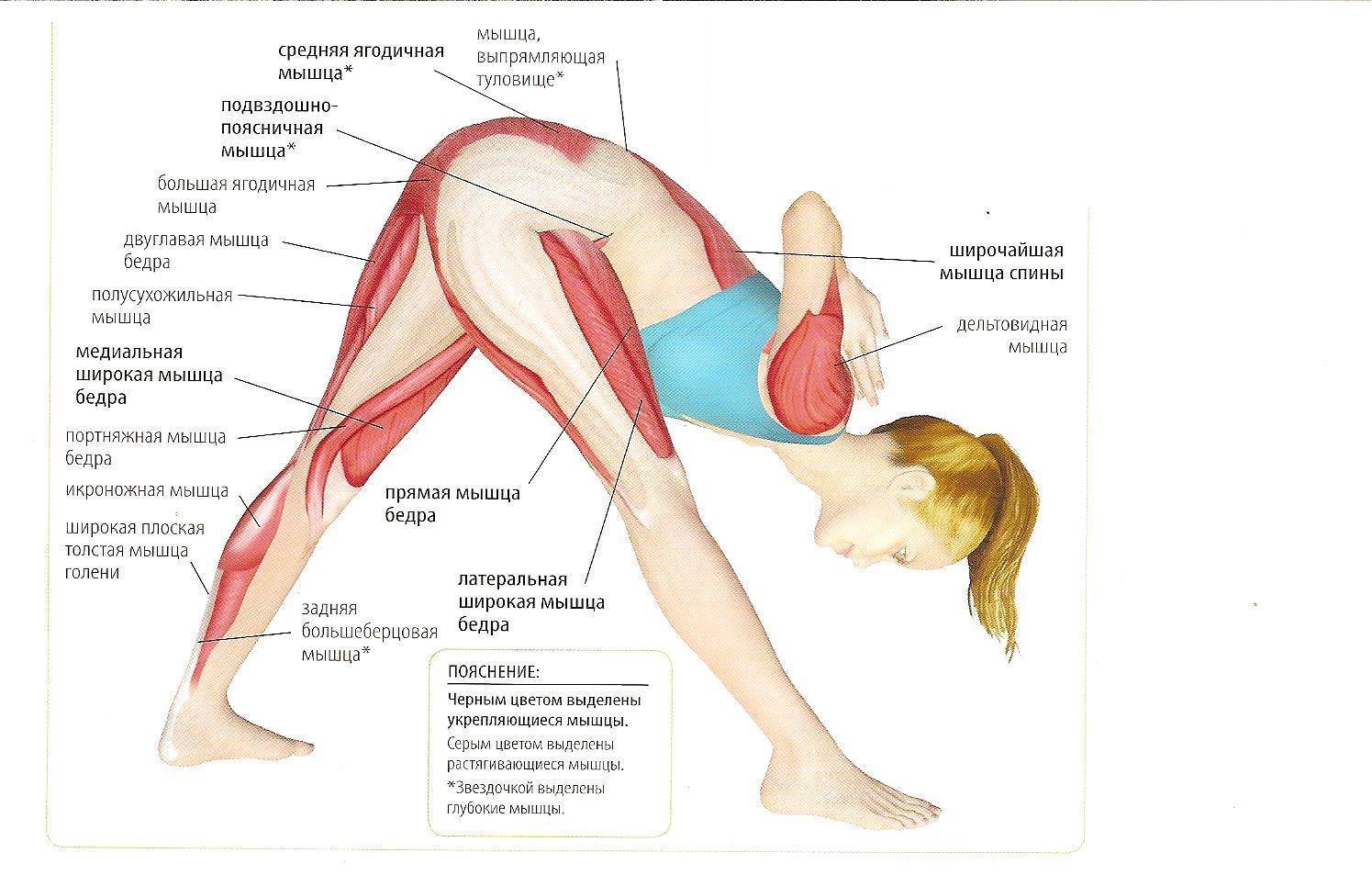
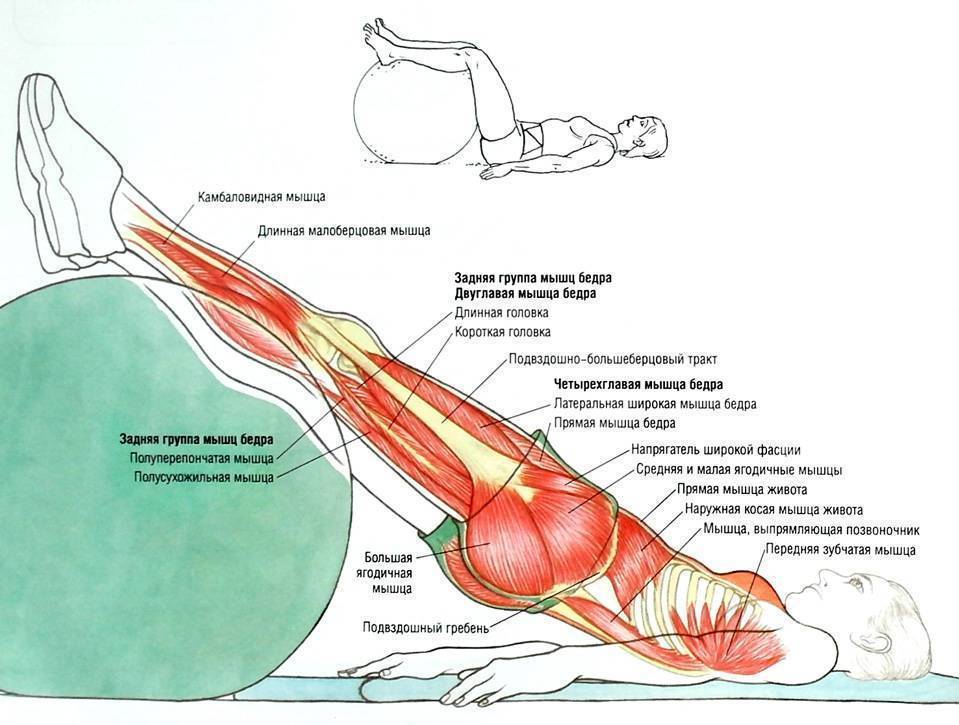
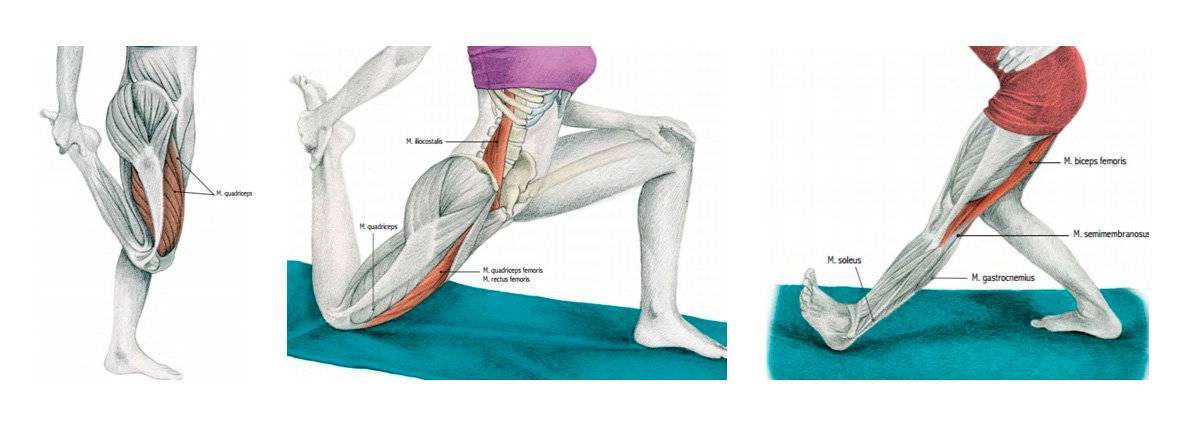
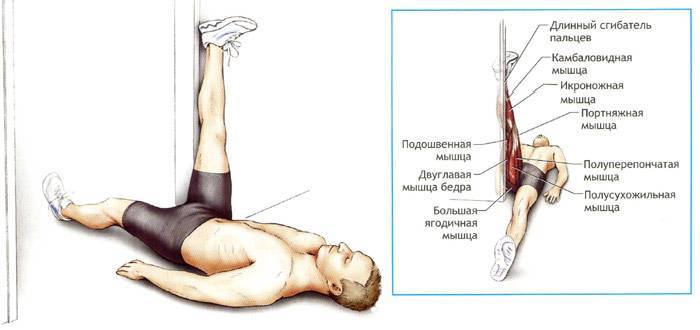
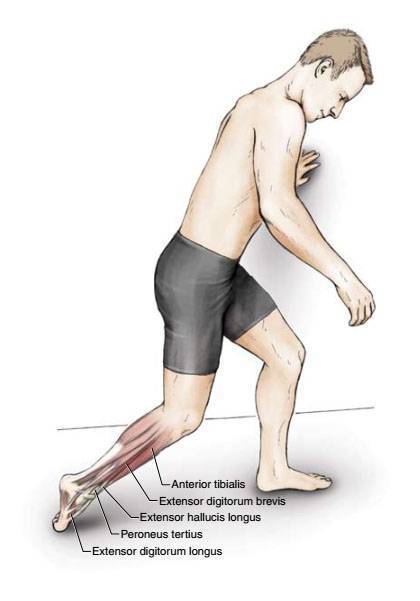
Симптомы воспаления и разрыва ахиллова сухожилия
Вовремя замеченные симптомы разрыва или воспаления в ахилловом сухожилии нередко помогают обойтись амбулаторным лечением – дома, с периодическими консультациями врача. А их игнорирование способно привести к операции, ведь постоянное травмирование уже деформированных коллагеновых волокон может привести к полному разрыву ахиллова сухожилия. Признаки воспаления в ахилловом сухожилии таковы:
- боль при пальпации и наступании в области пятки, которая усиливается после физических нагрузок и отступает во время отдыха;
- отечность лодыжки;
- покраснение и разгоряченность кожи на задней поверхности щиколотки;
- хруст и боль при попытке вращения стопой;
- ухудшение подошвенной подвижности;
- заметная жесткость сухожилия, утрата способности к нормальному растяжению;
- трудности при подъеме по лестнице, прыжках, подъеме на мысках.
Разрыв ахиллова сухожилия сопровождают следующие симптомы:
- отек в области голеностопного сустава с “западением” в месте разрыва;
- резкая боль, особенно, при попытке встать на пятку или носок;
- серьезные трудности при ходьбе.
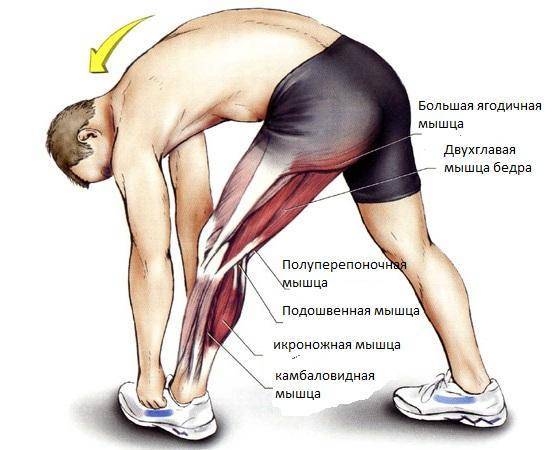
Причины разрыва задней мышцы бедра
Согласно статистике, наиболее часто случается повреждение тазобедренного сустава именно в задней поверхности бедра. Это может произойти при усиленной спортивной тренировке, если человек сразу начал работать с тяжелыми массами или переусердствовал с нагрузкой на «неподготовленные» к нагрузке мышцы. Еще одной причиной может стать сильный удар или неудачное падение. Такая неприятность характерна не только для профессиональных спортсменов, но и для обычных людей. Разрыв может случиться как у взрослого, так и ребенка.
Независимо от причины разрыва связок задней поверхности бедра, пострадавшему нужно в кратчайшие сроки посетить врача для диагностирования степени тяжести травмы.
Растягиваться во время отдыха между подходами
Во время работы с весом важно, чтобы целевые мышцы включались в работу одновременно, а антагонисты — расслаблялись. Во время растяжки между подходами часть мышц может расслабится и будет немного запаздывать с включением в работу при следующем подходе с весом, это может привести к травме
Чтобы мышцы работали синхронно, чтобы все мышцы оказались одинаково готовы к нагрузке, лучше не растягиваться между подходами.
Вторая проблема в том, что растяжка делает вас слабее на некоторое время. Она снижает эффект
упругой деформации соединительной ткани. Что это значит? Когда мы выполняем упражнение с весом, оно происходит не только за счет сокращения мышц, но и за счет помощи соединительной ткани, что мышцы окружает — фасции, связки и т.д. Это эластичная ткань, она может растягиваться и сжиматься, как пружина. Так организм немного экономит энергию: на мышечное сокращение нужна энергия, а на сокращение соединительной ткани — нет, она работает как пружина и дает энергию чисто механически.
Лечение повреждений сухожилий четырехглавой мышцы бедра в клинике
Сразу после травмы нужно обеспечить покой поврежденному бедру, приложить лед, наложить давящую повязку и немного приподнять ногу вверх.
Если разрыв сухожилий не полный, а частичный, необходимо обездвижить бедро на срок от 3 до 6 недель. В этот период необходимо:
соблюдение покоя;
отсутствие движений пораженной конечностью;
прием противовоспалительных средств;
наложение гипса или шины на бедро;
комплекс физиотерапевтических процедур – электрофорез, магнитотерапия и другие;
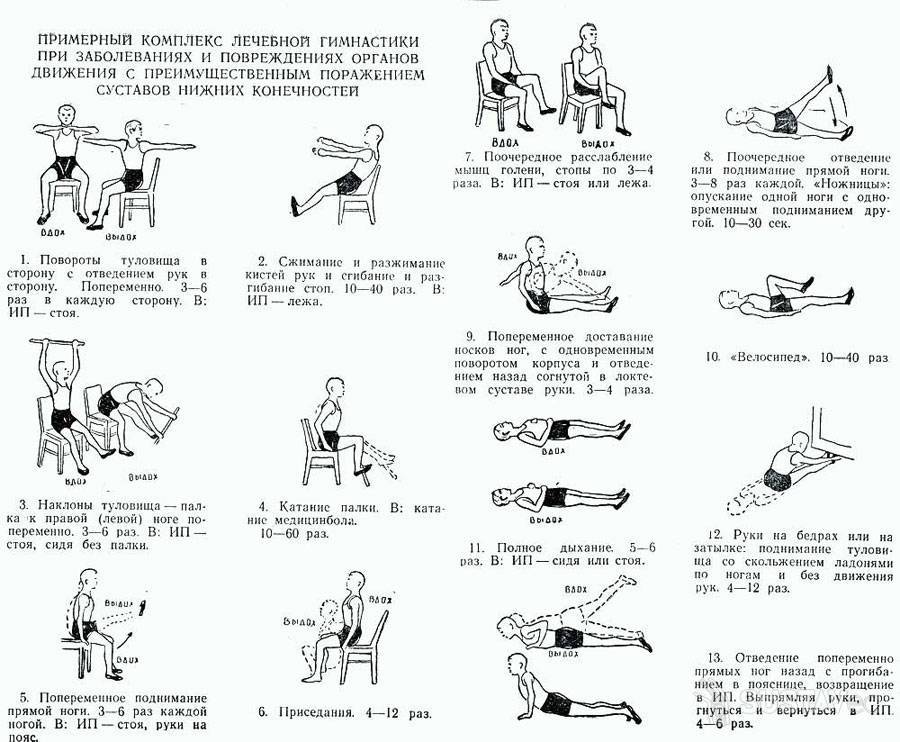
выполнение лечебной физкультуры;
проведение сеансов массажной терапии.
При полном разрыве сухожилий в большинстве случаев требуется оперативное вмешательство, и чем раньше оно будет проведено, тем лучше. У врачей есть всего 72 часа, чтобы заново прикрепить сухожилие к надколеннику. Послеоперационный период предполагает обездвиживание бедра на 4-6 недель. На начальных стадиях тендинита применяют также консервативную терапию.
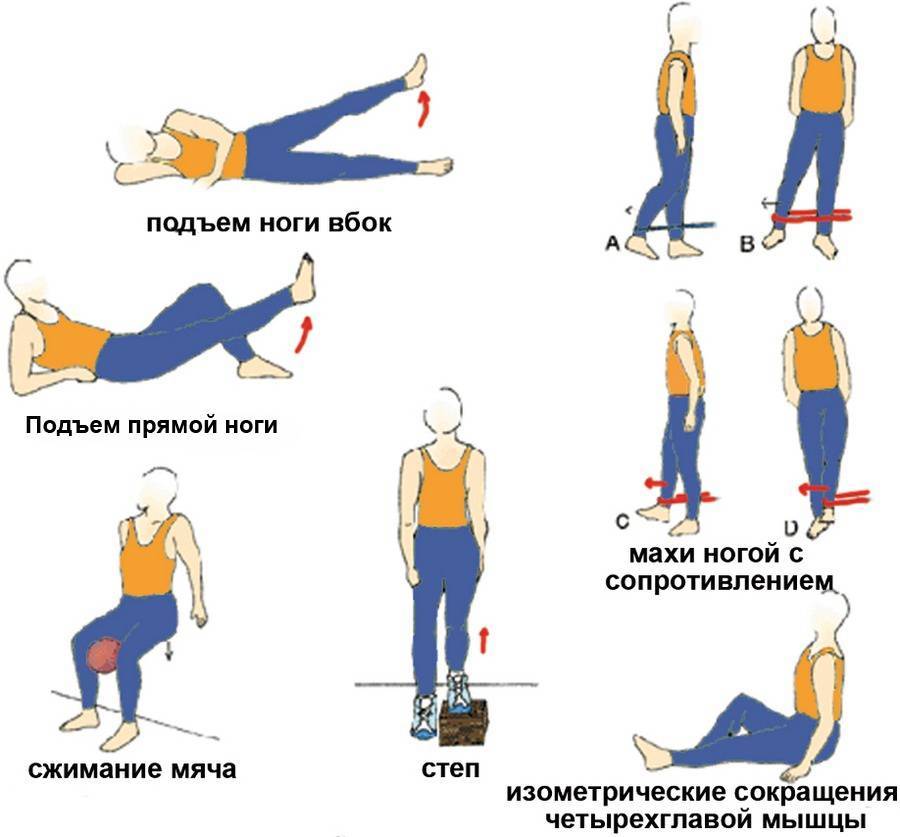
Обязательным этапом является мобилизация, позволяющая добиться полного объема движений. Наращивать нагрузку следует постепенно, следуя рекомендациям своего реабилитолога.
Лечение
Медикаментозное лечение
Обезболивание рекомендуется в первую очередь, хотя НПВП могут быть неэффективны из-за невоспалительного характера травмы. Стероидные инъекции не всегда показаны из-за возможности повреждения сухожилия (если они вводятся непосредственно в сухожилие).
Физическая терапия
Физиотерапия рекомендуется для лечения ТПМБ. Активная терапия с помощью
программы упражнений превосходит более пассивный подход к лечению.
Восстановление сильно варьируется между людьми, поскольку заболевание может
быть дегенеративным. В целом пациенты могут хорошо реагировать на
реабилитационные программы, но в некоторых случаях сухожилия могут быть
невосприимчивы к целому ряду методов лечения.
Рекомендуется укрепление мышц брюшного пресса для поддержки аддукторов во время выполнения упражнений, а также упражнений на сгибание бедра. Упражнения должны быть адаптированы к конкретному виду спорта, чтобы избежать повторения травмы. В большинстве случаев возвращение к нормальной функции может произойти в течение нескольких недель, но в более тяжелых случаях реабилитация может занять несколько месяцев, прежде чем произойдет возвращение к нормальной, безболезненной активности.
Разрыв мышцы бедра: лечение в клинике Стопартроз
В медицинском центре травмы бедра лечат безоперационными методами.
Основные из них – медикаментозная терапия и физиолечение.
Медикаментозный курс подразумевает применение лекарств различных групп:
НПВС – снимают воспаление и отек, в дальнейшем ликвидируют боль;
обезболивающие лекарства – помогают в виде средств наружного и общего действия;
хондропротекторы – восстанавливают суставную ткань;
глюкокортикостероиды – оказывают быстрый противовоспалительный, обезболивающий эффект.
Присоединение инфекции требует назначения антибактериальных препаратов. Острые боли устраняют путем внутрисуставного введения лекарств.
Физиотерапевтические процедуры:
электрофорез;
фонофорез;
ударно-волновая терапия;
магнитотерапия.
Эти и другие физиопроцедуры направлены на улучшение кровотока, снятие остаточных симптомов, восстановление функций конечности.
При диагнозе разрыв мышц бедра восстановление обеспечивает не только медикаментозная терапия и физиолечение, но и массаж и ЛФК. Практикуют эти методы только после полного срастания тканей. На начальном этапе восстановительной терапии делают в пассивном темпе с небольшой амплитудой движения. В ходе процедур затрагивают не только нижние конечности, но и поясничный отдел позвоночника. По мере разрабатывания ноги инструктор ЛФК назначает активные упражнения.
Во время лечения требуется ограничение чрезмерных нагрузок, рациональное питание и отказ от вредных привычек. Соблюдение полезных рекомендаций поможет быстрее восстановиться.
Лечение
Консервативное лечение
Консервативное лечение наиболее часто применяется при тендините бицепса. Лечение, в первую очередь, заключается в разгрузке сухожилия бицепса (покой и исключение нагрузок на сухожилие). Медикаментозное лечение включает прием НПВС, которые позволяют снять болевые проявления и уменьшить воспаление.
Физиотерапия позволяет уменьшить воспалительный процесс. ЛФК же необходимо для восстановления мышечной силы. Кроме того, при наличии видов деятельности, которые способствуют повреждению ротаторной манжеты или развитию нестабильности, необходимо изменение деятельности пациента. Как правило, такие мероприятия позволяют уменьшить болевой синдром и воспаление и вернуться к нормальной повседневной деятельности. Иногда возможно применение инъекции стероидов, но так как они могут ослабить еще больше сухожилие, их применение достаточно ограничено.
Хирургическое лечение
Оперативное лечение показано только тем пациентам, у которых оказалось не эффективно консервативное лечение или есть другие проблемы в плече.
Акромиопластика является наиболее распространенной операцией при тендините бицепса, особенно если есть импинджмент плеча. Эта операция заключается в удаление передней части акромиона, что позволяет увеличить пространство между акромионом и головкой плечевой кости. Благодаря увеличению пространства исчезает давление на ткани, в том числе и сухожилие бицепса. Как правило, акромиоплатика выполняется с помощью артроскопии. В некоторых случаях, хирург проводит также переприкрепление дельтовидной мышцы к акромиону.
Если сухожилие бицепса сильно повреждено процессами дегенерации то, хирург может выполнить тенодез бицепса.
Тенодез бицепса. Эта операция по повторному присоединению верхнего конца сухожилия бицепса на новое место. Исследования показывают, что долгосрочные результаты этой операции не очень хорошие но, тем не менее, тенодез необходим при выраженной дегенерации сухожилия бицепса. Тенодез также чаще всего выполняется с помощью артроскопических техник.
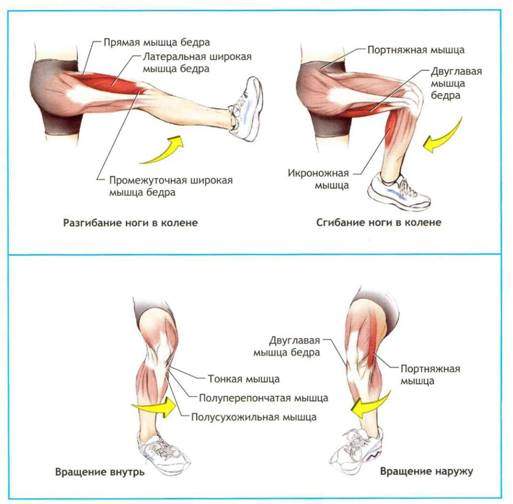
Разрыв полуперепончатой мышцы
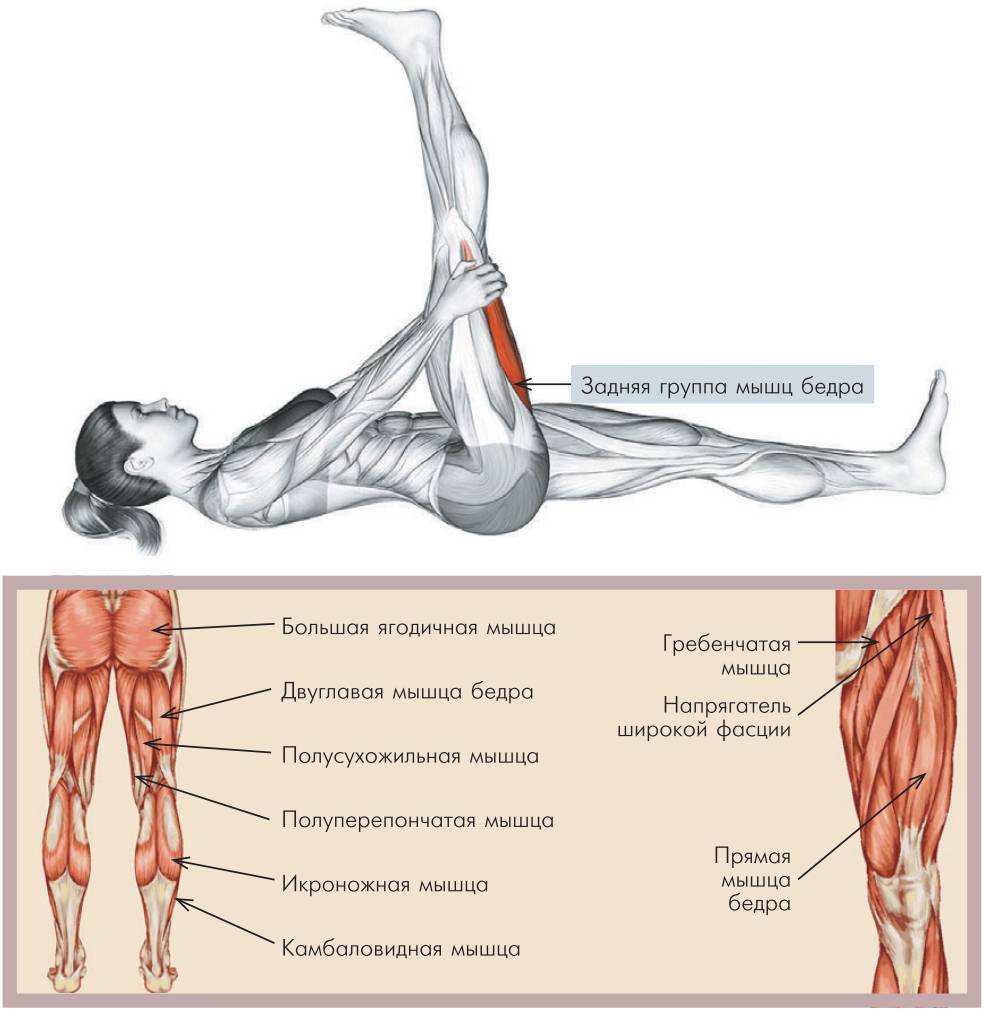
Полуперепончатая мышца бедра находится под полусухожильной мышцей и выполняет те же функции. С её помощью происходит сгибание и вращение голени внутрь, а также разгибание и приведение бедра.
Как правило, растяжение полуперепончатой мышцы возникает из-за плохого разогрева перед тренировкой, чрезмерного напряжения, совершения резкого движения. Симптомами травмы являются резкая боль, отек, ощутимая слабость в мышце, подкожное кровоизлияние.
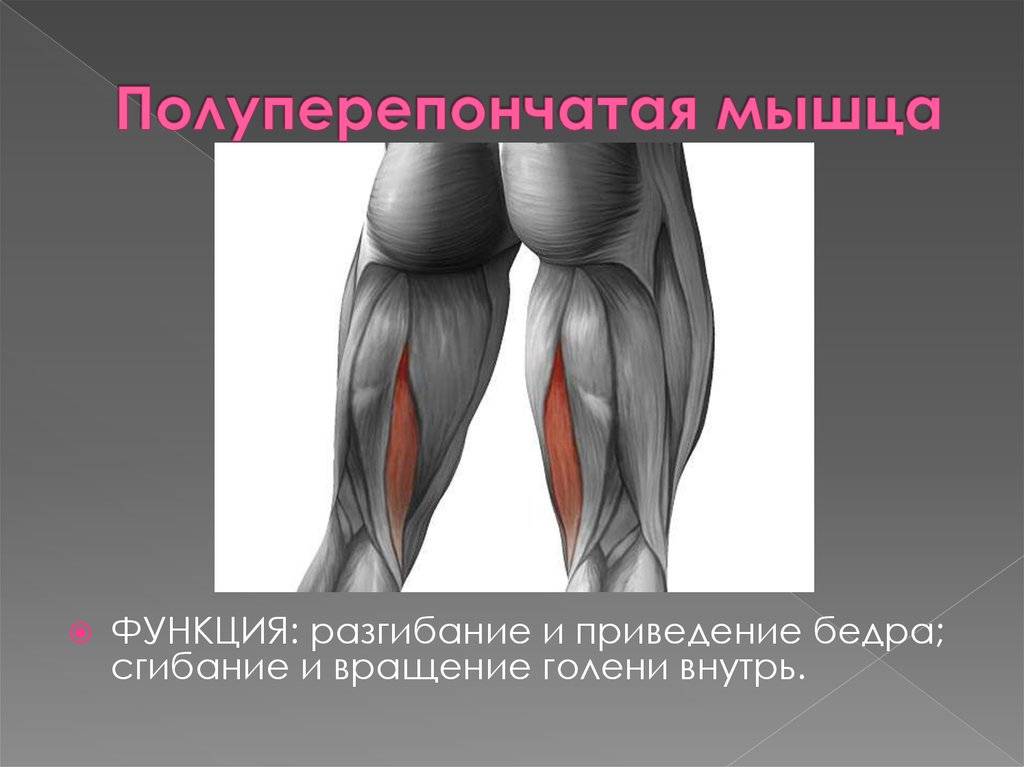 При частичном надрыве полуперепончатой мышцы рекомендуется покой в течение 2-3 недель и назначается медикаментозная терапия и реабилитация. Если произошел полный разрыв полуперепончатой мышцы, требуется вмешательство хирурга для восстановления целостности тканей с последующим наложением гипса на 6 недель, приемом медикаментов и проведением реабилитации.
При частичном надрыве полуперепончатой мышцы рекомендуется покой в течение 2-3 недель и назначается медикаментозная терапия и реабилитация. Если произошел полный разрыв полуперепончатой мышцы, требуется вмешательство хирурга для восстановления целостности тканей с последующим наложением гипса на 6 недель, приемом медикаментов и проведением реабилитации.
Первая помощь
При первых симптомах растяжения связок голеностопного сустава ногу необходимо обездвижить и приподнять. К отеку прикладывают дробленый лед в полотенце или холодную грелку не более чем на 15 минут несколько раз за день, иначе эффект будет обратный. Чтобы избежать дальнейшей травматизации, сустав стабилизируют эластичным бинтом либо повязкой из неопрена, ортезом, тейпированием.
Комментирует врач-ортопед Жежеря Эдуард Викторович:
В первую неделю при растяжении 1 и 2 степени исключают активные нагрузки, в течение 3 дней избегают тепловых процедур, массажа. Они спровоцируют кровоизлияние и увеличат размер отека.
Мази с противовоспалительными формулами
Наряду с холодом при растяжении голеностопа острое состояние снимают местными средствами с разными действующими веществами:
с пропионовой кислотой – Ибупорфен, Нурофен, Дип Рилиф;
фенилуксусной – Диклак, Ортофен, Вольтарен, Дикловит;
индолилуксусной – Индовазин, Индометацин-Акри;
с кетапрофеном – Фастум, Кетонал, Артрозилен;
препараты группы оксикамов – Пироксикам – Финал гель;
анальгезирующие средства – Нимесулид, Найз.
Из-за риска развития побочных эффектов мази не рекомендованы для длительного пользования. Для снятия боли и лечения растяжения голеностопного сустава назначают обезболивающие в таблетках, средства нестероидного происхождения: Троксевазин, Нимесил, Кетанов, Диклофенак-акос, Мовалис, Флексен. Лекарства эффективны при перенапряжении, острых состояниях.
При хронических процессах прописывают инъекции кортикостероидов. Они блокируют боль, но не дают полного излечения. При длительном применении снижают выработку коллагена, прочность сухожилий в момент растяжения. Введение оправдано только при использовании 1 раза в 2 неделю.
Противоотечные средства
Для улучшения питания тканей в пораженной области назначают антикоагулянты.
Троксевазин с ангиопротекторным действием сокращает площадь отека и риск вторичных поражений мягкотканых структур.
Гепариновая мазь после попадания в системный кровоток рассасывает гематомы, эффективно снимает отек при растяжении связок голеностопного сустава, не допускает появление тромбов в очаге повреждения сосудов.
Лиотон гель с высокой концентрацией гепарина в придачу ко всем перечисленным действиям угнетает катаральный процесс.
Разогревающие мази для лечения растяжения связок голеностопного сустава
В остром периоде применение местнораздражающих препаратов запрещено. Их рекомендуют использовать спустя 3-4 дня для ускорения локального кровотока и метаболических процессов.
Капсикам с камфарой и живичным скипидаром разогревает и обезболивает на 12 часов.
Апизатрон с пчелиным ядом повышает эластичность мышц связочного аппарата.
Окопник с танинами, аллантоином, витамином Е активизирует нервные окончания, сокращает болевой синдром.
Хондропротекторы для суставов
Для предотвращения развития дегенеративных процессов в капсуле, при воспалениях назначают хондропротекторы. За счет вхождения в состав мукополисахарида, хондроитина препараты дают хороший эффект:
снимают отек;
стимулируют обменные процессы в костной ткани;
возвращают мягкотканым структурам эластичность;
ускоряют продуцирование белковых структур, гиалоурановой кислоты, протеогликана, внутрисуставной жидкости;
снимают воспаление.
К этой группе относят: Артра, Терафлекс, Алфлутол, Хондрогард, натуральные средства – Мукосат и Жабий камень.
Обследование
Во время
осмотра вы можете обнаружить отек в супрапателлярной области, а также гематому.
Перейдя к активному обследованию, вы сразу же заметите функциональные нарушения
в работе сустава. Так, у пациента могут возникнуть частые «провалы» колен, а
также трудности с подъемом по лестнице. Пациенты могут быть способны перемещаться,
однако их походка будет говорить о тугоподвижности колена, также будет
наблюдаться подъем бедра в фазе переноса.
Наиболее
важная часть обследования – тестирование колена на полное активное разгибание против гравитации. При
разрыве сухожилия пациент не сможет поднять прямую ногу. Степень разгибания
колена будет зависеть от серьезности травмы. При неполном разрыве пациент
сможет полностью выпрямить колено из положения лежа на спине, но не сможет это
повторить из согнутого положения. Если разрыва нет, а есть только тендинит, то
никаких остановок при разгибании колена быть не должно. Также необходимо
осмотреть противоположное колено, чтобы исключить двустороннее повреждение.
Результаты
неврологического осмотра у пациента с разрывом сухожилия квадрицепса будут в
норме, за исключением сниженной моторной функции четырехглавой мышцы и
отсутствия коленного рефлекса. Также существует малоинвазивный диагностический
тест Jolles BM и соавт., являющийся простой и доступной техникой.
Обычно
методы визуализации не показаны при разрывает сухожилия четырехглавой мышцы.
Впрочем, определенную пользу может принести ультразвуковое исследование. Оно
позволяет установить дефект сухожилия, а также оценить степень его разрыва при
сгибании колена. Ультразвук также последовательно используется, чтобы оценить,
как идет процесс заживления и убедиться в отсутствии сопутствующих гематом,
выпотов или кальцификаций.
Рентгенография обычно не очень хорошо помогает при постановке диагноза, однако может иметь определенный смысл для исключении других повреждений и состояний. Также рентгенография позволяет определить положение надколенника. Положение наверху может говорить о наличии разрыва собственной связки надколенника, в то время как положение внизу – о разрыве сухожилия четырехглавой мышцы. Обзорная рентгенография также позволяет исключить другие травмы надколенника, в том числе авульсии. МРТ может быть выполнено перед операцией, хотя обычно необходимости в этом нет, так как достаточно проведения УЗИ.
Дифференциальный диагноз
- Разрыв собственной связки надколенника.
- Стрессовый перелом надколенника.
- Стрессовый перелом тела бедренной кости.
- Накостная опухоль или опухоль мягких тканей.
- Компартмент-синдром.
- Отраженная боль в поясничном отделе позвоночника.
- Парестетическая мералгия.
- Повреждение или защемление бедренного нерва.
Критерии оценки
Для определения успешности и результативности реабилитационной программы используют шкалы Лисхольма и Тегнера (Lysholm and Tegner-score), а также оценивают объем движений в коленном суставе. Данные инструменты были признаны корректными, высокочувствительными и надежными.
Массаж после эндопротезирования тазобедренного сустава
Тяжелый артроз рано или поздно заканчивается полным разрушением сустава, формированием анкилоза (его неподвижности). По причине инвалидизации и хронической боли приходится прибегать к радикальной операции: эндопротезированию сустава.
На этапе восстановления может быть использован массаж. Его начинают уже через несколько дней после хирургического вмешательства. Но значительно большую роль в реабилитационном процессе массаж играет через 3 недели после операции. Его продолжают 1-1,5 месяца наряду с другими процедурами и гимнастикой.
Период с 21 до 60 дня реабилитации называют фазой перестройки. В это время задача выполняемых реабилитационных мероприятий состоит в следующем:
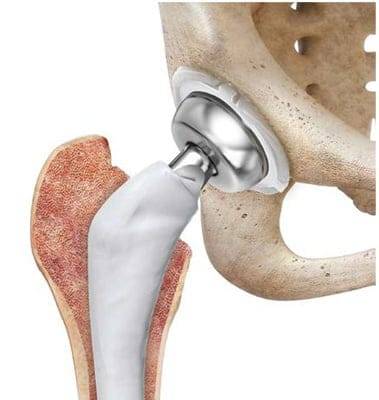
улучшить силовые качества оперированной конечности;
повысить объем движений в суставе;
улучшить кровоснабжение тканей.
Массаж проводят каждый день или через день. Он помогает улучшить кровоток в мышцах и ускорить их развитие. В сочетании с лечебной физкультурой, он повышает объем мышечной ткани и увеличивает силу, позволяя человеку в полной мере реализовать свои физические возможности после операции. С массажем и гимнастикой трудоспособность возвращается гораздо быстрее.
Используют массаж и в организующей фазе. Она продолжается до 1 года после установки эндопротеза. К этому времени объем движений в прооперированном суставе восстанавливается полностью. Но всё ещё продолжается наращивание мышечной массы конечности.
Виды травмы
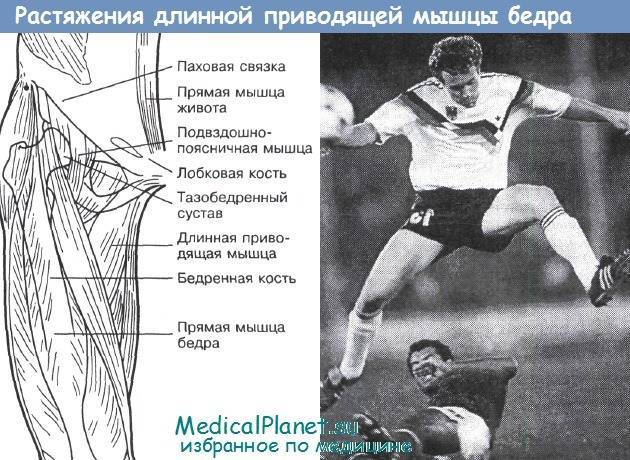
Когда травмируются мышцы бедра, это может быть одно из таких видов растяжений, как:
- травма задней поверхности;
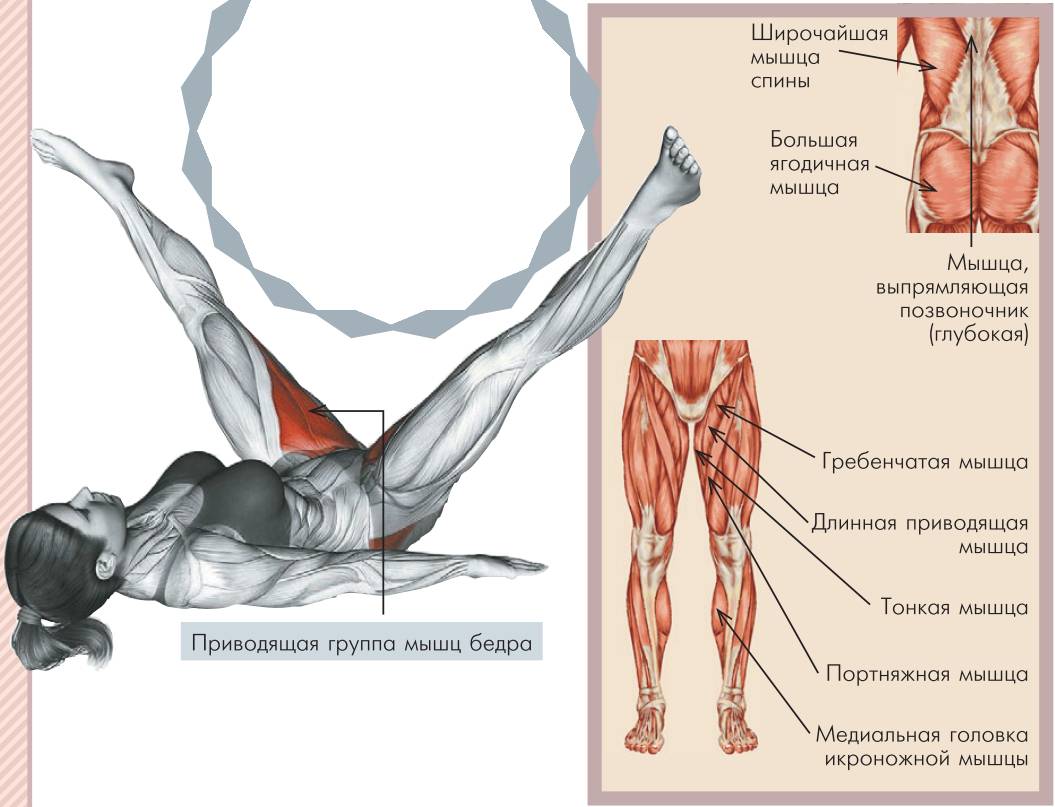
- приводящей мышцы;
- передней мышцы.
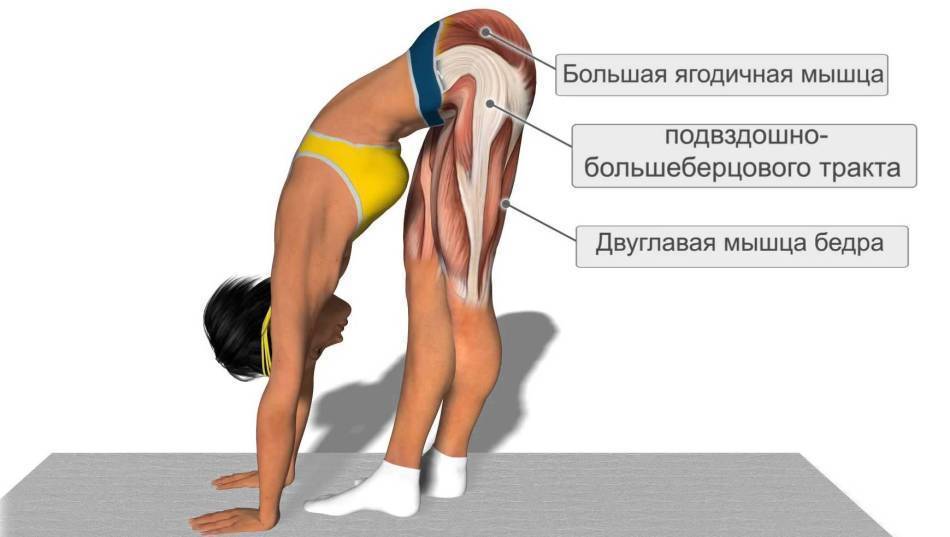
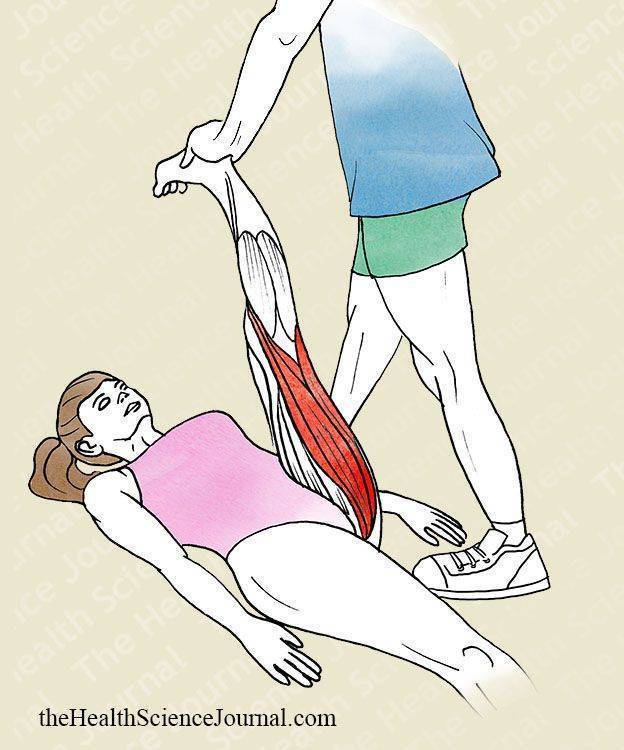
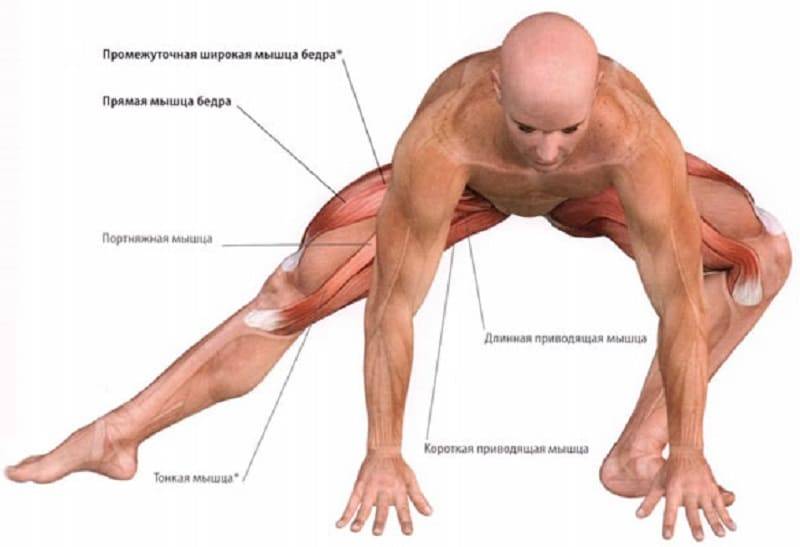
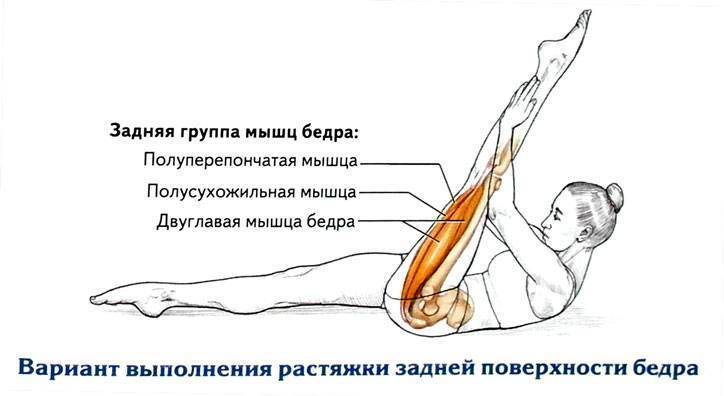
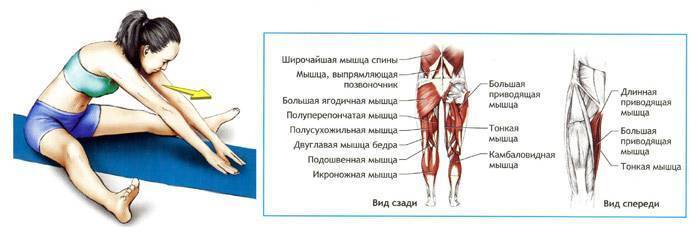
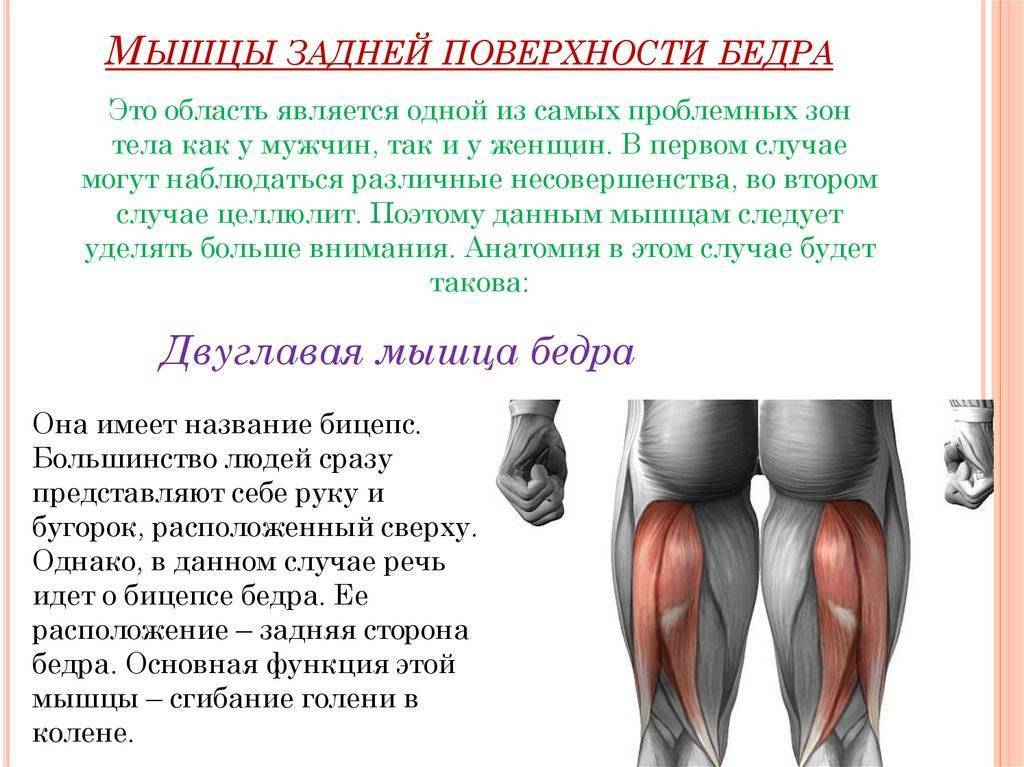
Растяжение мышц задней поверхности бедра может иметь очень серьезные последствия, так как в этой области располагается группа мышц, отвечающая за сгибание ноги в колене и разгибание в тазобедренном суставе. Травмирование этой области сопровождается интенсивными болезненными ощущениями.
Растяжение передней мышцы может произойти при ударе в упор. Зачастую от подобных травм страдают люди, занимающиеся рукопашным боем или другими видами борьбы. При такой травме происходит разрыв сухожилия.
Эпидемиология/Этиология
Согласно Boyajian-O’ Neill L.A. и соавт. существует два вида синдрома грушевидной мышцы – первичный и вторичный.
Первичный СГМ
Первичный СГМ имеет анатомическую причину, вариации которой могут быть представлены разделенной грушевидной мышцей, разделенным седалищным нервом или аномальным путем седалищного нерва. Среди пациентов с СГМ меньше 15% случаев обусловлены первичными причинами. В настоящее время не существует принятых значений распространенности аномалии и мало доказательств в поддержку того, приводит ли аномалия седалищного нерва к появлению СГМ или других типов ишиаса. Эти наблюдения предполагают, что грушевидная мышца и аномалии седалищного нерва могут быть не настолько значимыми для формирования патофизиологии СГМ, как это считалось раньше.
Вторичный СГМ
Вторичный СГМ возникает в результате отягчающего фактора, включая макро- или микротравму, эффект длительного накопления ишемии и существования локальной ишемии.
- СГМ наиболее часто (50% всех случаев) возникает из-за макротравмы ягодиц, что ведет к воспалению мягких тканей, мышечному спазму или комбинации этих факторов, что в итоге приводит к сдавлению нерва.
- Мышечные спазмы грушевидной мышцы чаще всего вызваны прямой травмой, послеоперационным повреждением, патологиями или чрезмерной нагрузкой на поясничный отдел и/или крестцово-подвздошный сустав.
- СГМ также может быть вызван укорочением мышц из-за измененной биомеханики нижней конечности и пояснично-крестцового отдела. Это может привести к сдавливанию или раздражению седалищного нерва. Когда существует дисфункция грушевидной мышцы, это может вызвать различные симптомы в зоне иннервации седалищного нерва, включая боль в ягодичной области и/или по задней поверхности бедра, голени и латеральной поверхности стопы. Микротравма может появиться из-за чрезмерного использования грушевидной мышцы, например, ходьба или бег на дальние расстояния или прямая компрессия.
Этиология СГМ
| Травма крестцово-подвздошной и/или ягодичной области | Предрасполагающие анатомические варианты |
| Миофасциальные триггерные точки (про МФТТ читайте здесь) | Гипертрофия и спазм грушевидной мышцы |
| Последствия ламинэктомии | Абсцесс, гематома, миозит |
| Бурсит грушевидной мышцы | Новообразования в области подгрушевидного отверстия |
| Колоректальная карцинома | Невринома седалищного нерва |
| Липома толстой кишки | Осложнения внутримышечных инъекций |
| Бедренные гвозди | Оссифицирующий миозит грушевидной мышцы |
| Синдром Клиппеля-Треноне |
Другие причинные факторы – это анатомические вариации строения седалищного
нерва, анатомические изменения или гипертрофия грушевидной мышцы, повторяющиеся
травмы, крестцово-подвздошный артрит и эндопротезирование тазобедренного
сустава. Палец Мортона также может предрасположить к развитию СГМ.
В наибольшей степени возникновению СГМ подвержены лыжники, водители,
теннисисты и байкеры, передвигающиеся на дальние расстояния.
Tonley JC придерживался другого мнения относительно причин СГМ. Он пишет: «Грушевидная мышца может функционировать в удлиненном положении или при высоких эксцентрических нагрузках во время функциональных занятий, вторичных по отношению к слабым мышцам-агонистам. Например, если бедро чрезмерно отведено и ротировано вовнутрь во время выполнения упражнений с весом, большая часть эксцентрической нагрузки может быть перенесена на грушевидную мышцу из-за слабости большой ягодичной мышцы и/или средней ягодичной мышцы. Постоянная нагрузка на грушевидную мышцу из-за чрезмерного удлинения и эксцентрической работы может привести к сдавливанию или раздражению седалищного нерва».
Бедренное «пугало»
Слишком часто приходится объяснять пациентам, что их боль, дисфункция или низкая результативность, какое бы движение они ни выполняли, вызвана великим бедренным «пугалом» — напряженными сгибателями бедра. Происхождение этой идеи неизвестно, возможно, ее породила теория нижнего перекрестного синдрома. Она утверждает, что, когда сгибатели бедра и поясничные мышцы напряжены, а ягодичные и абдоминальные расслаблены, таз наклоняется вперед, что и приводит к дисфункции. Фактически, данная теория воспринимает тело как марионетку, у которой положение таза зависит от того, за какие ниточки мы будем дергать, или какие мышцы напрягать.
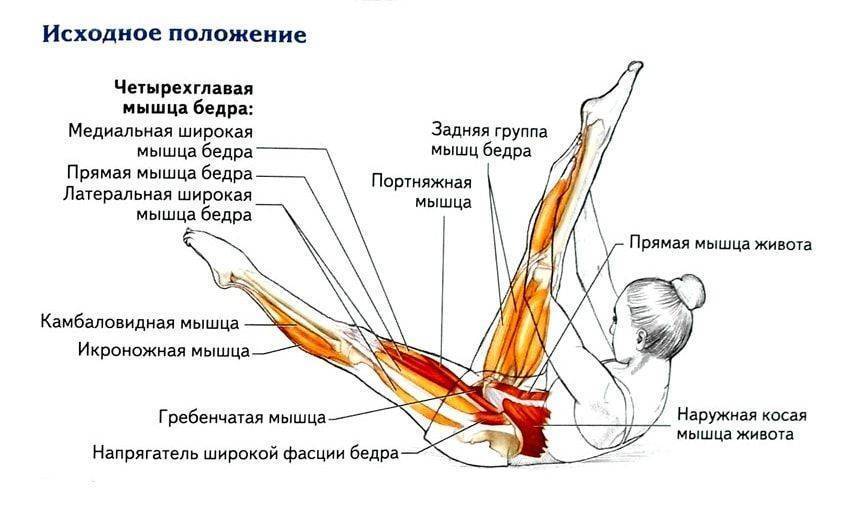
Клиническая картина
Часто
травма сопровождается ощущением хлопка или щелчка. После разрыва некоторые
пациенты в состоянии ходить, но большинству это не под силу. Если сухожилие
полностью разорвано, то пациент не сможет самостоятельно выпрямить колено. Чаще
всего острая боль в колене сопровождается отеком, также в области разрыва
имеется дефект, который можно пропальпировать. Вы можете обнаружить западение
тканей немного выше коленной чашечки (в супрапателлярной области), где
сухожилие мышцы было порвано. Четырехглавая мышца будет чувствительна, возможны
мышечные судороги. Вокруг колена образуется гематома. Присутствуют
супрапателлярный отек, обширное подкожное кровоизлияние и болезненная
чувствительность. Надколенник может обвиснуть или опуститься, однако этот
симптом может быть замаскирован отеком. Также среди симптомов – нарушение
работы коленного сустава (невозможность разогнуть сустав и потеря
стабильности).
Диагностировать разрыв сухожилия вне острой фазы довольно трудно, и часто этот диагноз не ставится вовсе. Во время осмотра в приемном отделении у многих пациентов вместо разрыва предполагают простое растяжение связок, из-за чего пострадавший лишается немедленного и тщательного наблюдения.
Цены
Ознакомиться с ценами подробнее можно здесь
Наши врачи
ЛИТВИНЕНКО Андрей Сергеевич
Травматолог ортопедВрач спортивной медициныСтаж: 17 лет
Записаться
СКРЫПОВА Ирина Викторовна
ФизиотерапевтреабилитологСтаж: 16 лет
Записаться
МОИСЕЕНКО Алексей Юрьевич
Травматолог ортопедВрач спортивной медициныСтаж: 17 лет
Записаться
ХОЛИКОВ Тимур Вячеславович
Травматолог ортопедВрач спортивной медициныСтаж: 17 лет
Записаться
СИДЕНКОВ Андрей Юрьевич
Травматолог ортопед Врач спортивной медициныСтаж: 10 лет
Записаться
ЖЕЖЕРЯ Эдуард Викторович
Врач-ортопед вертеброневрологСтаж: 17 лет
Записаться
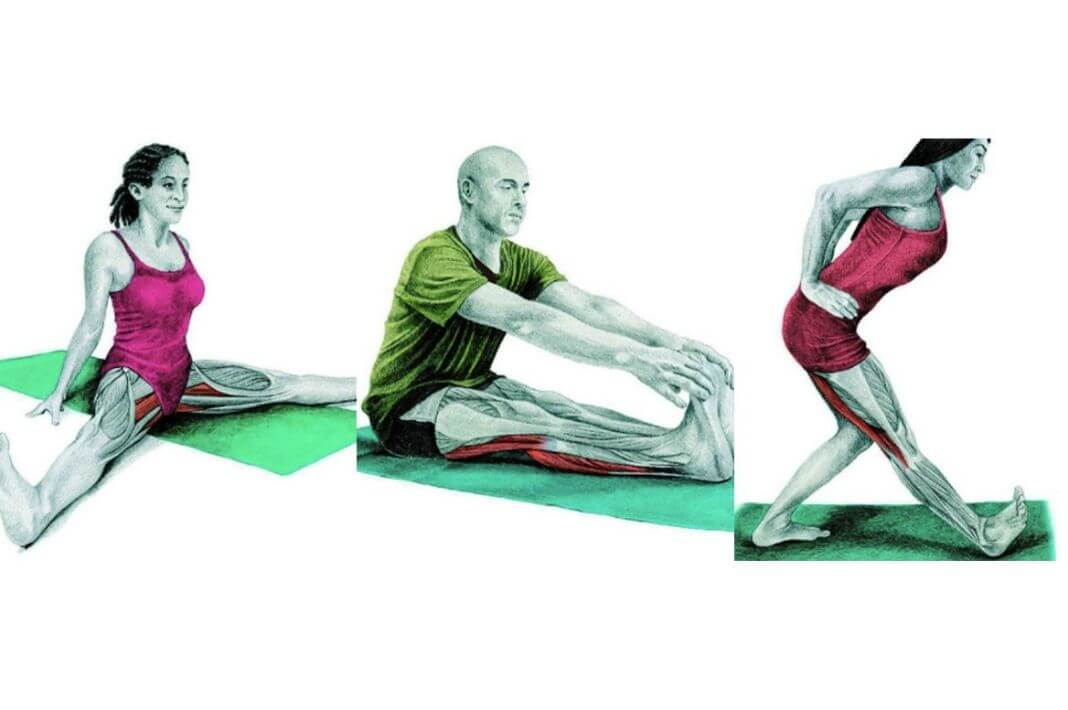
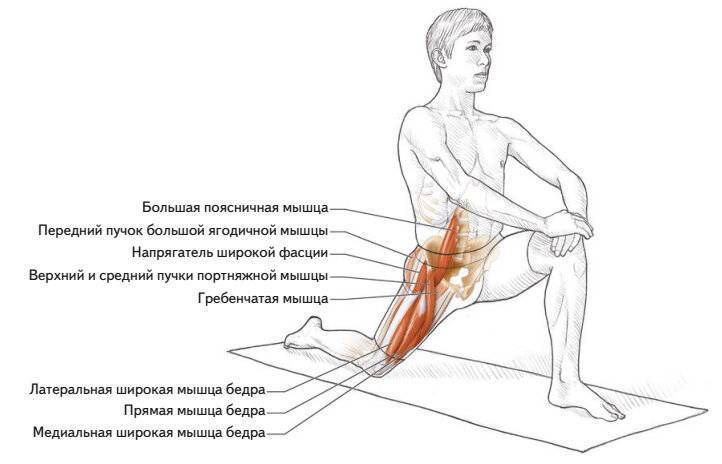
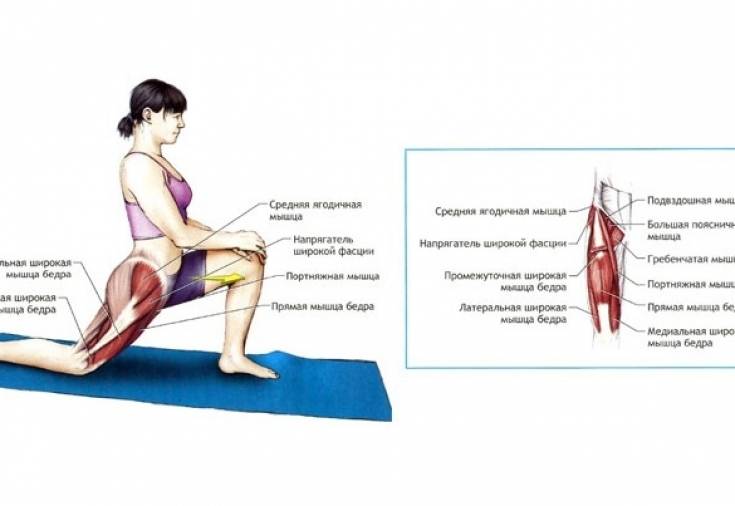
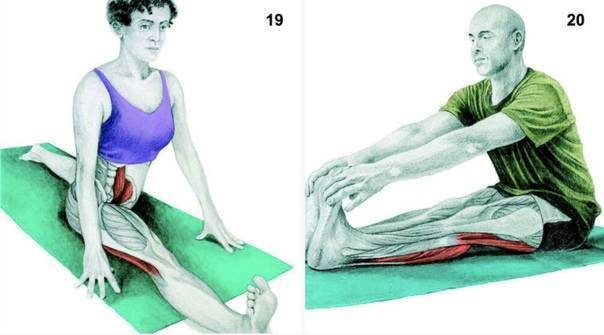
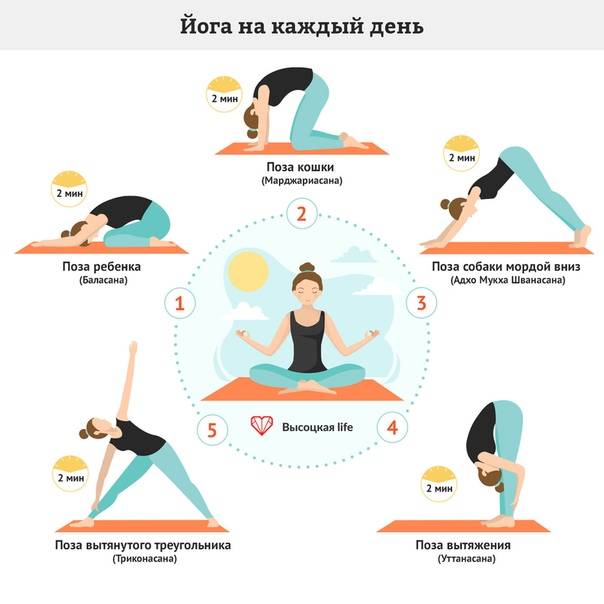
Поза интенсивного бокового вытяжения

Поставьте ноги на расстоянии 3-4 фута (90-120 см), пятка за пяткой. Направьте переднюю ногу прямо вперед и разверните заднюю ногу на угол 30-45 градусов. Приподняв бедра, наклонитесь вперед и положите руки на блоки по обе стороны от передней ноги, согнув колени, чтобы освободить пространство в мышцах задней поверхности бедра и тазу. Выровняйте бедра по передним углам коврика и удлините все стороны туловища. Постепенно вытягивайте и выпрямляйте ноги, не меняя положение бедер в пространстве. Убедитесь, что наружный край задней ступни на земле и укоренитесь через подушечку большого пальца передней ступни. Сделайте 5-7 вдохов и поменяйте сторону.
Что делать при растяжении: первая помощь
Сразу после травмы необходимо создать покой поврежденной части тела. В легких случаях достаточно прекратить физическую работу, присесть или прилечь, придав травмированной конечности возвышенное положение. Можно, например, подложить под растянутую ногу подушку или свернутое валиком одеяло, руку подвесить на косыночную повязку и др.
При выраженной боли, нарушении работы сустава нужна более серьезная иммобилизация. В этих случаях накладывают шину из подручных материалов (картона, доски) или прибинтовывают поврежденную конечность к телу в том положении, которое вызывает наименьшую боль.
После иммобилизации или параллельно с ней желательно охладить место травмы. Приложите лед, пакет с холодной водой, наконец, мокрое полотенце. В аптеке можно приобрести аэрозоль для заморозки. Такими препаратами часто комплектуют аптечки на спортивных соревнованиях. Холод ускорит остановку внутреннего кровотечения, поможет сузить сосуды, отсрочит развитие воспаления и замедлит нарастание отека. Кроме того, охлаждение уменьшает боль. При сильной боли можно использовать нестероидные противовоспалительные средства в виде таблеток или инъекций, а также парацетамол.
Чего нельзя делать при растяжении:
- Греть и растирать место травмы. Тепловые процедуры и массаж показаны только на 3-4 день после растяжения, чтобы улучшить кровообращение, ускорить рассасывание гематомы, отека и заживление. Сразу после травмы эти манипуляции оказывают обратный эффект.
- Принимать алкоголь. Это усиливает кровотечение, отек, замедляет восстановление тканей. Алкоголь допустим только тогда, когда медицинская помощь труднодоступна и нечем уменьшить сильную боль.
- Продолжать работу или тренировки через боль. Растянутым связкам или мышцам нужен покой для скорейшего восстановления. Только спустя некоторое время можно будет приступить к выполнению специальных упражнений, помогающих быстрее вернуться к привычной жизни.
Легкие растяжения проходят без специального лечения. Если боль и отек в месте травмы выражены незначительно, и вы можете самостоятельно передвигаться без особых ограничений, то можно обойтись без посещения врача. Чтобы ускорить восстановление необходимо создать покой поврежденной части тела. Этому первые дни будет способствовать боль, напоминающая о том, что нужно щадить сустав или натруженные мышцы. Избегайте физической работы, не поднимайте тяжести. При растяжении суставов ног желательно пользоваться тростью или костылями при ходьбе до тех пор, пока боль существенно не уменьшится.
При растяжении сустава помогает бинтование эластичным бинтом. Можно использовать специальные мягкие фиксаторы. Фиксировать сустав нужно в естественном положении. После наложения туров бинта убедитесь, что повязка не слишком сильно сдавливает тело и не мешает кровообращению. Вы правильно наложили повязку, если поверхность кожи сохраняет обычный цвет и температуру (не холодная и не горячая), а сама повязка не вызывает ощущения дискомфорта.
Симптомы растяжения связок, сухожилий и мышц
Для растяжения связок характерны следующие признаки:
- боль вокруг сустава, усиливающаяся при прощупывании и движении;
- отек (припухлость) тканей;
- кровоизлияние под кожу (гематома или синяк);
- нарушение работы сустава из-за боли.
Отек после растяжения появляется быстро, в то время как гематома (синяк) может образоваться позднее или его может вообще не быть. Иногда он появляется не в месте растяжения, а рядом с ним, так как перед попаданием в верхние слои кожи кровь из поврежденной ткани просачивается по мышцам и вокруг сустава.
Растяжение мышцы также происходит при ее чрезмерном натяжении или слишком резком сокращении мышцы. Чаще всего случается растяжение мышц бедра и спины.
Растяжение мышц сопровождается:
- болью в мышце при движении и прощупывании;
- отеком и припухлостью;
- возможно, образованием гематомы (синяка);
- болезненным уплотнением в месте травмы, что связано с сокращением поврежденных, частично порванных волокон мышцы;
- частичным или полным нарушением функции мышцы (трудности при попытке согнуть руку, удержать даже небольшой груз, наклониться и др.).
Легкие травмы проходят самостоятельно в течение нескольких дней или недель. Однако при серьезных повреждениях не стоит откладывать визит к врачу.
Признаки тяжелой травмы, требующие обязательного обращения к врачу:
- интенсивная боль и быстро нарастающий отек или гематома тканей;
- нарушение функции поврежденной части тела: невозможность пошевелить пальцем, рукой, ногой и др.
- невозможность опереться на поврежденную ногу: она подгибается;
- слишком большой, непривычный объем движения в суставе, например, чрезмерное разгибание;
- поврежденная конечность деформирована, искривлена, под кожей появились шишки, бугры;
- онемение, потеря чувствительности или бледность кожи в поврежденной области;
- в течение нескольких дней состояние не улучшается.