Фитнес обучения для тренеров.
Для тренеров по фитнесу, которые ищут курсы, способные увеличить доход, сделать их еще круче и позволяющие никогда не испытывать проблем с трудоустройством, мы рекомендуем изучить следующие дистанционные курсы:
Базовый курс персонального тренера – для тех инструкторов, которые хотят дополнить свои знания фундаментальной информацией. Невероятно большой объем полезного материала, который выведет вас на новый уровень.
Upgrade – онлайн-курс для тренеров по фитнесу, который увеличит ваш доход и нарастит профессиональный уровень. Индивидуальный подбор тем.
Архитектура тела – авторский курс Дмитрия Горковского с очными практическими днями и дистанционной теорией для тренеров по фитнесу, массажистов и врачей.
Pregnant – тренировочные методики для занятий с беременными и восстановления после родов.
Виды отеков
Зависят от происхождения:
- Лимфатические – в качестве таковых рассматриваются те типы отеков, которые вызваны причинами и изменениями, связанными с лимфатической системой. Среди них первичные (имеются врожденные пороки развития лимфатической системы, обычно поражают конечности), или вторичные (есть приобретенные повреждения). Последнее может быть результатом операций по удалению опухолей в лимфатической системе, или в случаях ожогов, ударов или инфекций, которые вызывают разрушение сосуда.
- Динамические – лимфатическая система не представляет изменений, но ощущается избыток жидкости. Среди них отек вен, вызванный тромбами или проблемами с кровеносными сосудами, спровоцированными ударами, воспалением, лекарственными препаратами. У женщин причиной является варикозное расширение вен и воздействие гормонов во время беременности, а также в послеродовой период.
Главные факторы – изменение биохимического состава тканевой жидкости и плазмы крови. Также нарушения происходят на фоне гормональных сдвигов и повышения проницаемости капилляров.
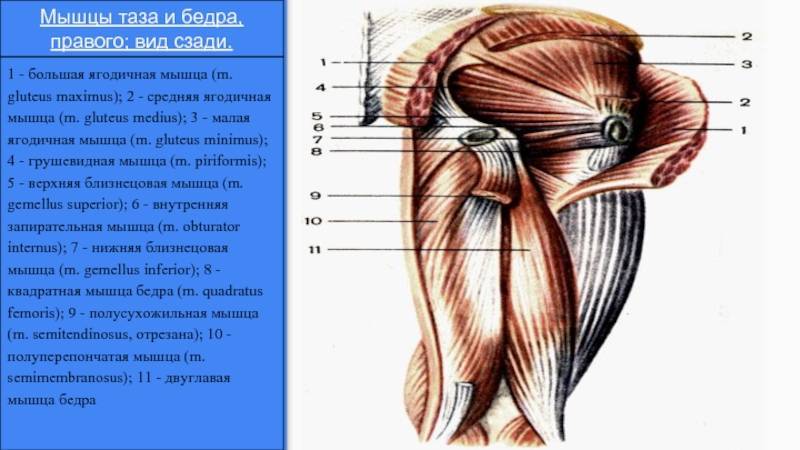
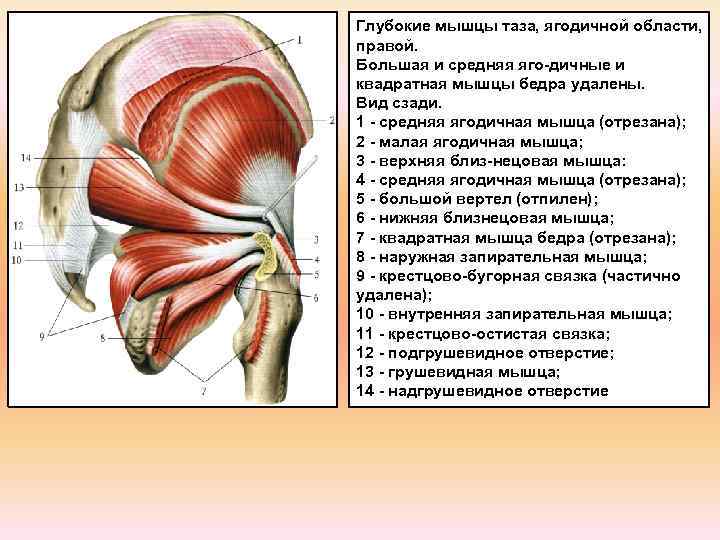
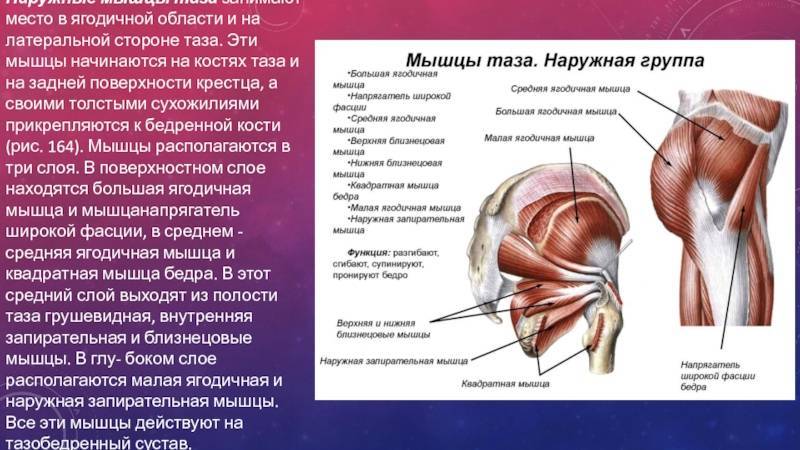
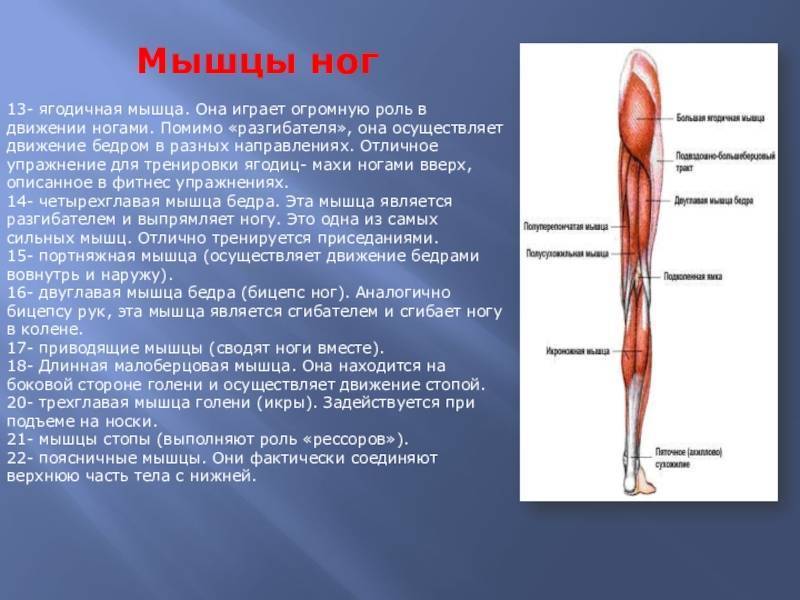
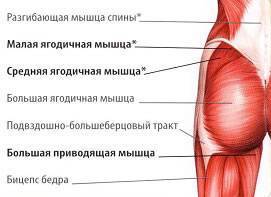
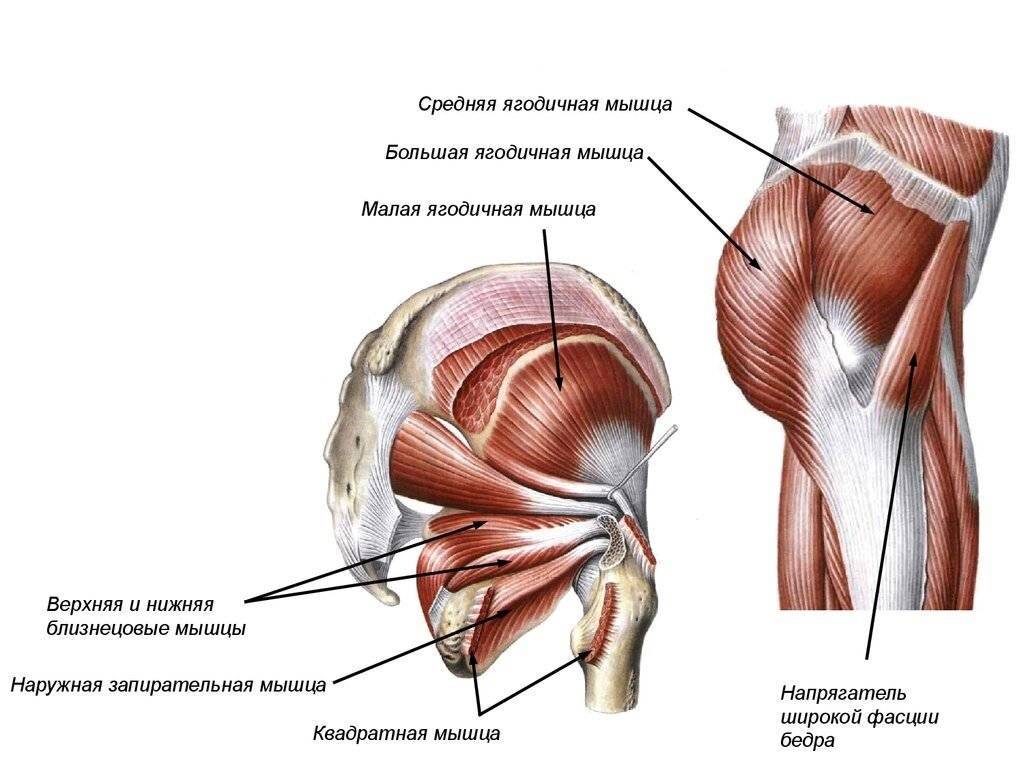
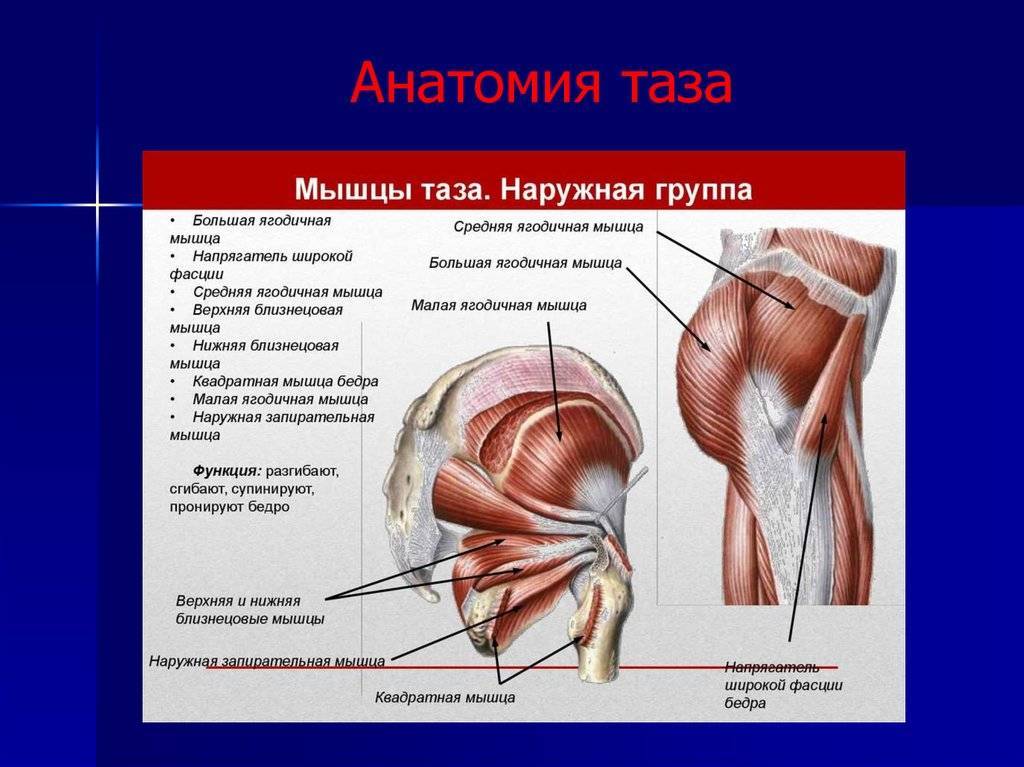
МЫШЦЫ НОГ
В зависимости от расположения мышцы ног делятся на: мышцы передней поверхности бедра, мышцы задней поверхности бедра, мышцы внутренней поверхности бедра.
Мышцы передней поверхности бедра
К мышцам передней поверхности бедра относятся мышцы-сгибатели в тазобедренном суставе и мышцы-разгибатели в коленном суставе:
- Прямая мышца бедра
- Медиальная широкая мышца бедра
- Латеральная широкая мышца бедра
- Промежуточная широкая мышца бедра
Четырехглавая мышца бедра состоит из прямой мышцы бедра, имеющей форму выпуклого валика на передней поверхности бедра, латеральной широкой мышцы, представляющей собой значительную часть четырехглавой мышцы, которая примыкает с наружной стороны к прямой мышце бедра. При сокращении данная мышца выгибается в форме рельефного валика, идущего в направлении внешней поверхности. Широкая медиальная мышца расположена с внутренней стороны. Эта мышца подходит почти к самому колену, т. е. ниже, чем наружная головка. Промежуточная широкая мышца бедра проходит по передней части бедра и располагается под прямой мышцей бедра.
Функция четырехглавой мышцы состоит в разгибании голени, а, кроме того, в сгибании бедер. Остальные мышцы участвуют, например, в движениях при приседании.
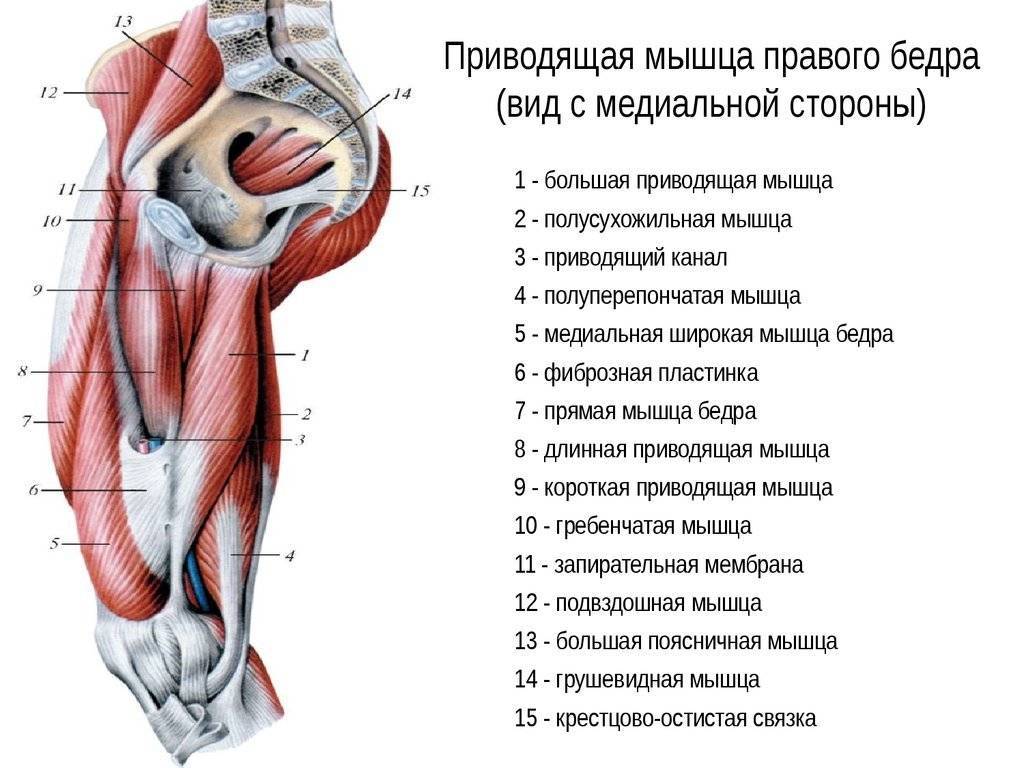
Мышцы боковой поверхности бедра
К мышцам боковой поверхности бедра относятся приводящие мышцы и сгибатели бедра:
- Короткая приводящая мышца
- Длинная приводящая мышца
- Большая приводящая мышца
- Гребенчатая мышца
- Тонкая (нежная) мышца
- Портняжная мышца
Портняжная мышца отделяет приводящие мышцы от разгибателей. Очертания внутренней поверхности бедра зависят от тонкой (нежной) мышцы. Сокращение этой мышцы значительного влияния на движение бедра не оказывает. Как бы продолжением внутренней головки четырехглавой мышцы является длинная приводящая мышца.
Гребенчатая мышца заполняет пространство между портняжной мышцей и длинной приводящей мышцей. Приводящие мышцы особой рельефностью не отличаются. Очертания их лучше всего видеть, если приводить ногу к центральной оси тела с преодолением сопротивления. Кроме того, мышцы рассматриваемой группы принимают участие в сгибании и ротации в тазобедренном суставе.
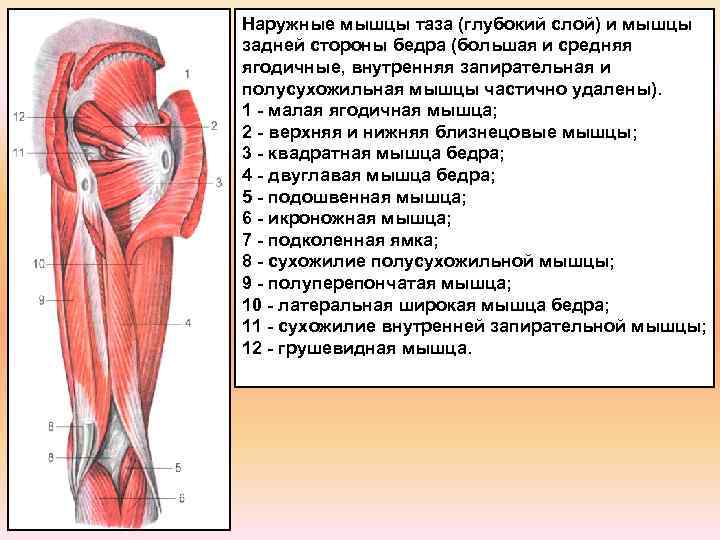
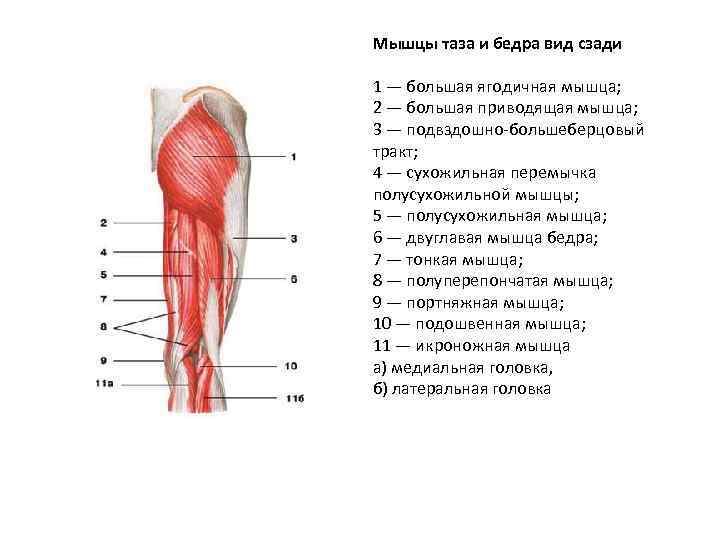
Мышцы задней поверхности бедра
К мышцам задней поверхности бедра относятся массивные мышцы, которые по мере приближения к подколенной ямке разделяются, прикрепляясь в разных местах:
- Двуглавая мышца бедра
- Полуперепончатая мышца
- Полусухожильная мышца
Двуглавая мышца бедра, как показывает ее название, имеет две головки. Длинная головка идет вниз, а затем к наружной стороне, где встречается с короткой головкой. Прикрепляясь к головке малой берцовой кости, она ограничивает с наружной стороны заколенную ямку. Функция двуглавой мышцы заключается в разгибании бедра и сгибании голени, а также и в повороте голени наружу.
Полусухожильная мышца – сравнительно тонкая мышца. Вместе с полуперепончатой мышцей она образует внутренний валик задней поверхности бедра; сухожилия этих двух мышц ограничивают с внутренней стороны заколенную ямку. Обе мышцы выполняют функцию сгибателей в коленном суставе и ротатора голени. В тазобедренном суставе мышцы являются разгибателями.
Мышцы голени
Мышцы голени можно разделить на три группы: мышцы передней поверхности (разгибатели), мышцы задней поверхности (сгибатели) и мышцы наружной поверхности:
- Икроножная мышца
- Камбаловидная мышца
- Передняя большеберцовая мышца
- Длинная малоберцовая мышца
- Короткая малоберцовая мышца
- Длинный разгибатель пальцев
Сухожилия икроножной и камбаловидной мышцы объединяются, образуя ахиллово сухожилие, огибающее голеностопный сустав и прикрепляющееся к пяточной кости. Мышцы голени отвечают за разгибание ноги в голеностопном суставе (например, когда мы ходим на цыпочках). Вклад этих мышц голени в данное движение зависит от угла, под которым нога согнута в коленном суставе. Когда нога выпрямлена в колене, основная нагрузка приходится на икроножную мышцу, а камбаловидная мышца вступает в работу, когда нога согнута в колене. Заметьте, что икроножная мышца охватывает и коленный, и голеностопный сустав, поэтому у нее двойное назначение – сгибание ноги в колене и разгибание её в голеностопном суставе.
Длинный разгибатель участвует в выпрямлении пальцев и поднимании стопы вверх. Наружная часть состоит из двух мышц: длинной малоберцовой и короткой малоберцовой. Длинное брюшко первой мышцы расположено около длинного разгибателя пальцев; длинное сухожилие ее огибает наружную лодыжку, переходя на подошвенную поверхность. Взаимодействуя, обе эти мышцы сгибают, премируют и отводят стопу, своды которой также зависят от работы упомянутых мышц.
Четыре способа помочь
Разберемся, как лечить боль в ягодице, отдающую в ногу, если установлено, что болезнь связана с позвоночником или мышцами. Есть несколько способов помочь таким пациентам.
- Медикаментозная терапия — применяется обычно на ранних этапах и включает в себя назначение витаминов, микроэлементов, лекарств, снимающих спазм мышц, и противовоспалительных и обезболивающих средств. К сожалению, мазями, таблетками и инъекциями вылечить пациента чаще всего нельзя, но на первых этапах они помогают снять острое состояние.
- Физиотерапия — применение электромагнитных полей (магнитотерапия) и слабых токов (электрофорез) считаются основными методами, хотя возможно назначение и других процедур. Их цель — расслабить мышцы и снять воспаление.
- Массаж, мануальная терапия и остеопатия — три основных метода лечения. Это не только расслабление мышц и восстановление кровотока. При помощи этих методов реально исправить осанку, а это снижает вероятность рецидивов болезни.
- Лечение движением: лечебная физкультура, специальные реабилитационные комплексы на подвесных системах помогают закрепить результат и придать мышцам спины и живота силу, необходимую, чтобы удерживать позвоночник в правильном положении.
Универсального лечения боли в ягодице, которая отдает в ногу, не существует. Врач назначает лечение индивидуально. Хорошая новость для беременных, часто страдающих от болей в спине: для них тоже есть эффективные способы лечения позвоночника и суставов.
Причины и особенности развития артроза тазобедренного сустава
Артроз тазобедренного сустава (ТБС) – это на самом деле группа заболеваний, имеющих разное происхождение, но сходных по механизму развития патологического процесса, изменениям в суставных тканях и основным симптомам. Заболевание может быть первичным (причины этого заболевания полностью не установлены) и вторичным.
Причины развития вторичного коксартроза:
- Экзогенные – факторы внешнего воздействия. Это тяжелый физический труд, занятия спортом, сопровождающиеся повышенной нагрузкой на ноги и микротравмами. Сюда же относятся последствия макротравм – переломы, вывихи, разрывы связок.
- Внутренние причины – различные общие заболевания, одним из проявлений которых является коксартроз. К таким заболеваниям относятся хронические инфекционно-воспалительные и аутоиммунные (ревматоидный, реактивный, псориатический артриты), а также обменные (подагра) патологические суставные процессы. Со временем наряду в воспалительными в суставах ног развиваются дегенеративно-дистрофические процессы – артрозо-артриты (остеоартрозы).
- Врожденные болезни – дисплазии (нарушение формирования сустава) и остеохондропатии (нарушение питания сустава с последующим некрозом кости) также могут заканчиваться коксартрозом, например, асептический некроз головки бедренной кости (болезнь Пертеса) – причины этих заболеваний точно не установлены.
- Генетическая предрасположенность – наследственные особенности строения ТБС и генетическая патология соединительной ткани.
- Возрастные физиологические процессы, сопровождающиеся гормональными изменениями, в том числе, снижением содержания женских половых гормонов (женщины болеют чаще мужчин), лишней массой тела, меньшей двигательной активностью.
Под воздействием перечисленных факторов (часто сразу нескольких) в суставной полости постепенно происходят изменения на клеточном уровне: изменяется обмен веществ в клетках хрящевой ткани, процессы разрушения в них начинают преобладать над процессами синтеза. Уменьшается объем суставной жидкости, питающей хрящевую ткань. Суставная щель суживается.
Поражение тазобедренного сустава при коксартрозе
Это приводит к постепенному истончению, а затем растрескиванию суставного гиалинового хряща и разрастанию в подхрящевой зоне кости соединительной ткани. Кости по краям суставных поверхностей начинают разрастаться (защитная реакция), образуя наросты (остеофиты) и деформируя ногу. В суставной полости идут дегенеративно-дистрофические процессы, периодически усиливающиеся асептическим (без наличия инфекции) воспалением. Со временем суставные поверхности частично срастаются за счет разрастания соединительной ткани, это мешает ноге сгибаться, разгибаться и поворачиваться внутрь. Окружающие мышцы постоянно находятся под напряжением, защищая сустав от дополнительного травмирования и одновременно усиливая болевые ощущения, что приводит со временем к их атрофии (уменьшению в объеме).
Ограничение и болезненность движений способствуют тому, что больной принимает вынужденное положение при ходьбе со смещением таза, головки бедренной кости и оси движения в ноге. Это приводит к изменениям в колене и голеностопе, развитию плоскостопия.
В группе риска лица:
- работа которых связана с поднятием тяжестей – грузчики, профессиональные спортсмены-тяжеловесы;
- страдающие хроническими инфекционно-воспалительными заболеваниями суставов или имеющие близких родственников, страдающих с такой патологией;
- страдающие заболеваниями позвоночника – остеохондрозом, сколиозом и др.;
- имеющие лишнюю массу тела и ведущие малоподвижный образ жизни;
- в возрасте после 50 лет и старше.
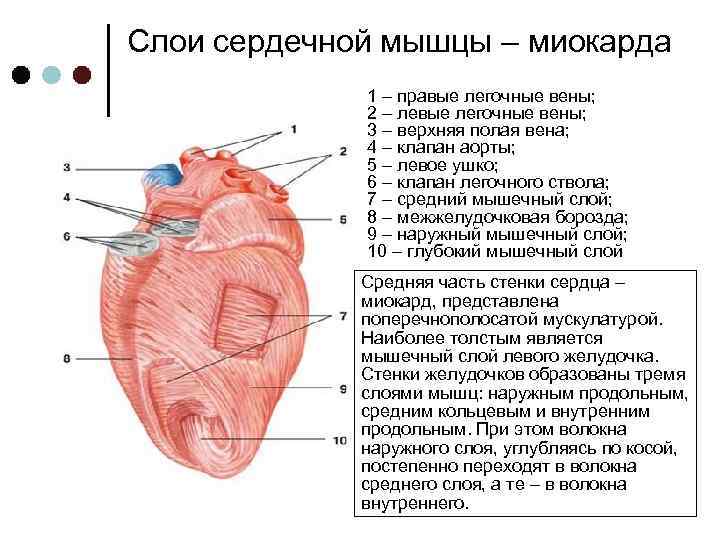
Может ли сердце приспособиться к работе в условиях гипоксии?
Важным свойством приспособления к работе без достаточного поступления кислорода является анаэробный (бескислородный) процесс синтеза энергии. Очень редкое явление для органов человека. Включается только в экстренных случаях. Позволяет мышце сердца продолжить сокращения. Негативными последствиями являются накопление продуктов распада и переутомление мышечных фибрилл. Одного сердечного цикла не хватает для ресинтеза энергии.
Однако подключается другой механизм: тканевая гипоксия рефлекторно заставляет надпочечники больше продуцировать альдостерон. Этот гормон:
- увеличивает количество циркулирующей крови;
- стимулирует повышение содержания эритроцитов и гемоглобина;
- усиливает венозный приток к правому предсердию.
Значит, позволяет адаптировать организм и миокард к недостатку кислорода.
4.Лечение
Терапия мышечной атрофии всегда является настолько этиотропной (нацеленной на устранение причин), насколько это вообще возможно в каждом конкретном случае. Так, при установлении генетической или приобретенной миопатии назначается заместительная, нейро- и миостимулирующая терапия. При эндокринопатиях и аутоиммунных расстройствах первостепенное значение имеет терапия основного заболевания. Лечение атрофии алиментарного происхождения требует, прежде всего, усиленного сбалансированного питания (при нервно-психической анорексии начинать приходится с психиатрического лечения), и т.д.
Причины развития
В венах ног есть клапаны, которые работают как «обратные клапаны», чтобы предотвратить попадание крови в ноги под действием силы тяжести. Сердцебиение толкает кровь по артериям вниз к ногам. Кровь должна вернуться в сердце для повторной циркуляции по венам. Кровяное давление через систему и сокращающиеся мышцы ног толкают кровь вверх по венам, в то время как клапаны предотвращают обратный поток вниз против силы тяжести.
Недостаточность клапанов позволяет крови скапливаться в ногах и ступнях, что в конечном итоге приводит к отечности. Когда кровь застаивается или скапливается в какой-либо области, жидкость просачивается в окружающие ткани.
Недостаточность клапана может возникнуть по следующим причинам:
- с возрастом;
- от длительного стояния на ногах;
- от сидения в течение многих часов;
- от варикозного расширения вен.
Независимо от причины, по мере того, как клапаны в ногах становятся нефункциональными, кровь скапливается и вызывает отек, который оказывает давление на вены, расширяя их и еще больше. Это препятствует эффективной работе клапанов, что приводит к еще большей отечности.
Основные причины развития:
В зависимости от вида отек может привести к отслоению сетчатки, инсульту, судорогам и даже смерти. Игнорировать проблему недопустимо. Чтобы определить причину, запишитесь на консультацию к специалистам госпиталя на Яузе.
Лечение миокардов
Во всех случаях установленного диагноза миокардит пациент должен получать терапию, рекомендованную при ХСН (хронической сердечной недостаточности), которая включает применение следующих групп препаратов:
- бета-адреноблокаторы (карведилол, метопролол и др.);
- ингибиторы АПФ или сартаны ( например эналаприл, кандесартан);
- ингибиторы минералокортикоидных рецепторов (верошпирон).
Обсуждается применение статинов в комплексном лечении миокардитов, как препаратов обладающих, в том числе и противовоспалительным эффектом.
Другие группы препаратов применяются по показаниям, в зависимости от клинического состояния пациента. Это могут быть сердечные гликозиды (дигоксин), антиаритмические препараты (только амиодарон, редко соталол), а при тяжелом течении может применяться иммуносупрессивная терапия (преднизолон или цитостатики).
Рутинное применение иммуноглобулина не рекомендуется.
Чек-лист против болезни
Первое, что поможет определить заболевание, — это симптомы. Необходимы уточнения при боли по задней поверхности бедра: она тянущая по характеру, стреляющая, есть постоянно, возникает в некоторых позах, усиливается/ослабевает при движении и так далее
При этом важно понять, болит ягодица или задняя поверхность бедра под ней. Сопровождаться это может:
- болью в ягодице при сидении;
- жжением в бедре и ягодице;
- болезненными ощущениями по наружной или внутренней стороне голени;
- болью и/или частичным нарушением чувствительности стопы.
Все эти ощущения могут наблюдаться только на одной ноге или сразу на обеих
Во втором случае важно отметить, одинакова ли интенсивность болей
Фиксируя симптомы, необходимо заметить, связаны ли они как-то позами во время работы и отдыха. Например, если спали на правом боку и чувствуете себя терпимо, а если на левом, то трудно даже встать.
Также нужно отмечать все необычные ощущения. Ощущение жара в ступнях и даже внезапно появившаяся потливость ног обязательно заинтересуют хорошего невролога или вертебролога.
Виды артроза тазобедренного сустава
На типы, формы и виды коксартроз разделяется по разным критериям: происхождению, характеру течения, особенностям изменения в тканях и т.д.
По происхождению
По этому признаку выделяют:
- первичный или идиопатический тип, происхождение которого не удается установить;
- вторичный, с установленными причинами, перенесенными травмами, заболеваниями, например:
- посттравматический коксартроз – развивается после перенесенных травм (переломов, вывихов, разрывов связок) или на фоне длительного незначительного травмирования у спортсменов и лиц, занимающихся тяжелым физическим трудом;
- на фоне воспалительных процессов в суставах (артритов):
- локализованных – патологический процесс только в ТБС;
- генерализованных – воспаляются множественные суставы (ревматоидный, псориатический, реактивный артриты).
По характеру течения
Дегенеративно-дистрофические поражения ТБС всегда протекают медленно, хронически. Но в течении таких болезней выделяют два типа:
- малосимптомный – протекает незаметно или с неярко выраженными симптомами, при этом рентгенологические изменения могут прогрессировать независимо от отсутствия клинических признаков; чаще развивается у лиц молодого и среднего возраста;
- манифестный – все симптомы ярко выражены, изменения на рентгене от них отстают или полностью соответствуют; чаще встречается в пожилом возрасте; течение этого типа делится на быстро и медленно прогрессирующее.
Больной сустав на рентгене (справа)
По особенностям изменения в суставных тканях
Разрушение внутрисуставного хряща сопровождается разрастанием заместительной соединительной ткани. По этому признаку выделяют следующие типы п изменений в ТБС:
- гипертрофический – соединительная ткань разрастается избыточно, образуя многочисленные остеофиты и склероз костной подхрящевой ткани; формируется:
- деформирующий артроз тазобедренного сустава – самый частый исход заболевания; из-за разросшихся остеофитов изменяется форма сустава, могут ущемляться веточки иннервирующих суставы нервов, что приводит к появлению сильных болей; быстро формируется нарушение функции ноги, подробнее о нем читайте тут;
- атрофический – разрастание соединительной ткани незначительное, что приводит к дальнейшему травмированию и разрушению костной ткани.
Диагностика
Пациента с повреждениями осматривает травматолог. С помощью функциональных тестов и пальпации врач ставит предварительный диагноз. Затем направляет пострадавшего на дополнительную диагностику. Самыми популярными методами считают:
- рентгенографию;
- УЗИ мышц;
- МРТ.
После обследования врач составляет план лечения и реабилитации. Назначает мази и препараты, подбирает процедуры и рассказывает, когда и как возобновлять тренировки. При серьезных надрывах травматологи рекомендуют сделать повторное УЗИ или МРТ на 12–15 день лечения, чтобы понять, насколько быстро восстанавливаются поврежденные зоны.
Мышечный спазм
Наверное, у каждого человека когда-нибудь сводило мышцы. На языке медицины подобное состояние называется «мышечный спазм».
Наши мышцы постоянно находятся в напряжении; благодаря мышцам наше тело движется, поддерживает свою форму, сокращения мышц обеспечивают работу многих внутренних органов и систем организма. Но иногда мышцы сокращаются без необходимости, непроизвольно, и такое сокращение может быть болезненным. Спазм может затронуть любую скелетную мышцу опорно-двигательного аппарата, но наиболее часто ему подвержены икроножная мышца (мышца задней поверхности голени) и мышцы бедра.
Мышцу может свести во время повышенной нагрузки (например, при занятиях спортом) или в состоянии покоя (при сидении за компьютером или во время сна).
Симптомы
Самый распространенный признак надрыва – внезапная и резкая боль в травмированной зоне. Дискомфортные ощущения усиливают при стретчинге (растяжке) и пальпации пострадавшего участка. Боль может сопровождаться спазмами, отеками и гематомами.
Если травмирована верхняя или нижняя конечность, то может ухудшиться подвижность сустава. Человек не сможет разогнуть до конца локоть или выпрямить ногу, сжать пальцы в кулак или удержать мелкий предмет.
Неприятные ощущения при надрывах уменьшаются в состоянии покоя. Если же боль не проходит, а мышцы теряют подвижность, то можно говорить о разрыве волокон. Такие травмы требуют немедленной госпитализации и хирургического вмешательства.
Причины развития
В венах ног есть клапаны, которые работают как «обратные клапаны», чтобы предотвратить попадание крови в ноги под действием силы тяжести. Сердцебиение толкает кровь по артериям вниз к ногам. Кровь должна вернуться в сердце для повторной циркуляции по венам. Кровяное давление через систему и сокращающиеся мышцы ног толкают кровь вверх по венам, в то время как клапаны предотвращают обратный поток вниз против силы тяжести.
Недостаточность клапанов позволяет крови скапливаться в ногах и ступнях, что в конечном итоге приводит к отечности. Когда кровь застаивается или скапливается в какой-либо области, жидкость просачивается в окружающие ткани.
Недостаточность клапана может возникнуть по следующим причинам:
- с возрастом;
- от длительного стояния на ногах;
- от сидения в течение многих часов;
- от варикозного расширения вен.
Независимо от причины, по мере того, как клапаны в ногах становятся нефункциональными, кровь скапливается и вызывает отек, который оказывает давление на вены, расширяя их и еще больше. Это препятствует эффективной работе клапанов, что приводит к еще большей отечности.
Основные причины развития:
В зависимости от вида отек может привести к отслоению сетчатки, инсульту, судорогам и даже смерти. Игнорировать проблему недопустимо. Чтобы определить причину, запишитесь на консультацию к специалистам госпиталя на Яузе.
Этапы диагностики
Консультация и осмотр терапевта. После подробной беседы и врачебного осмотра пациент может быть направлен на консультацию к другим специалистам в зависимости от этиологии заболевания: кардиологу, аллергологу, эндокринологу, нефрологу, урологу и др.
Лабораторные исследования. В первую очередь проводятся:
- общий (с лейкоцитарной формулой) и биохимический анализы крови;
- общий анализ мочи.
- Инструментальные исследования:
- ЭКГ;
- эхоКГ;
- УЗИ сосудов нижних конечностей;
- рентген органов грудной клетки.
Далее врач назначает комплекс исследований в индивидуальном порядке в каждом отдельном случае.
Чтобы эффективно устранить отеки, необходимо точно знать, каким заболеванием они вызваны. Отек – не самостоятельная болезнь, а симптом. Диагностика на современном оборудовании позволит определить причину патологии. Полученная информация дает возможность врачу подобрать наиболее эффективное лечение. Не откладывайте заботу о своем здоровье на потом. Запишитесь на консультацию к врачу сегодня, чтобы сохранить бодрость на долгие годы.
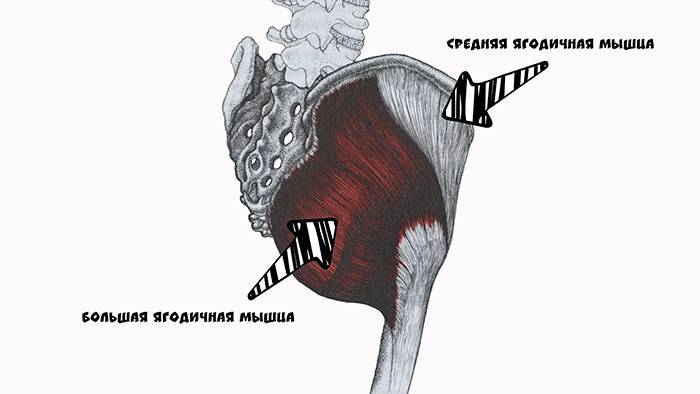
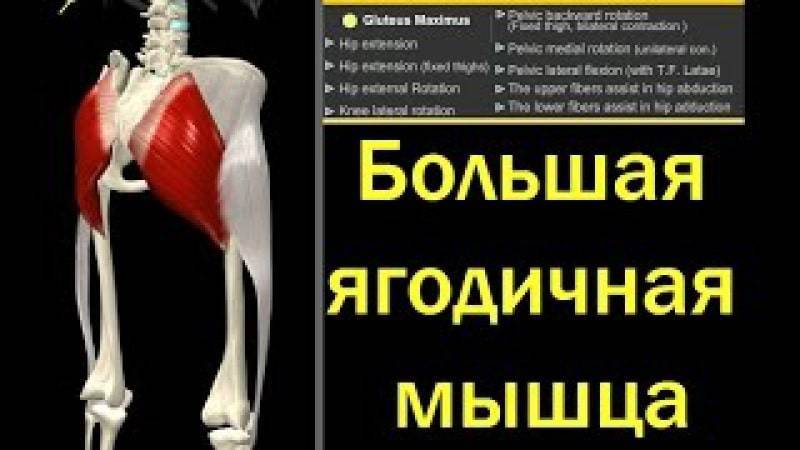
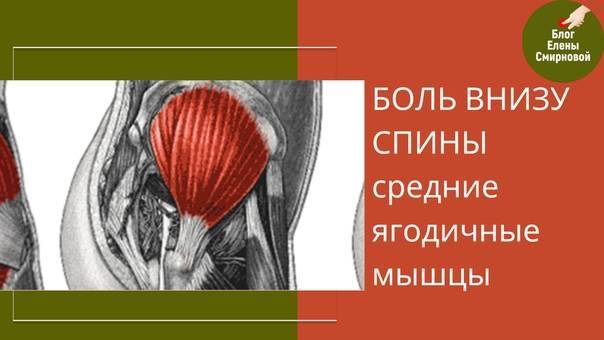
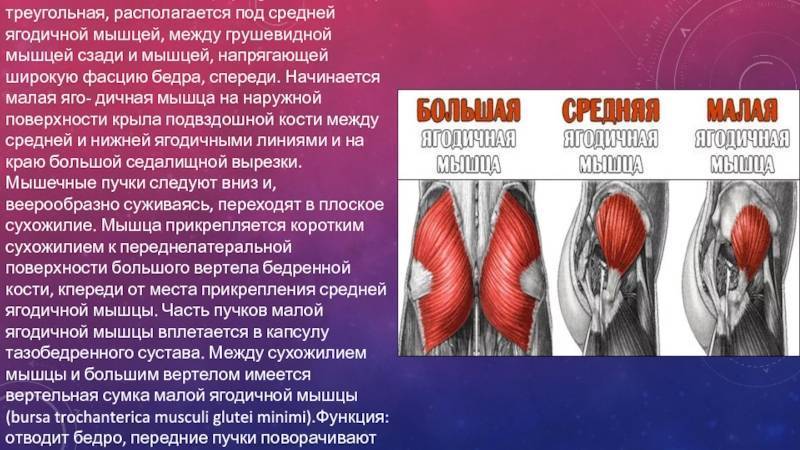
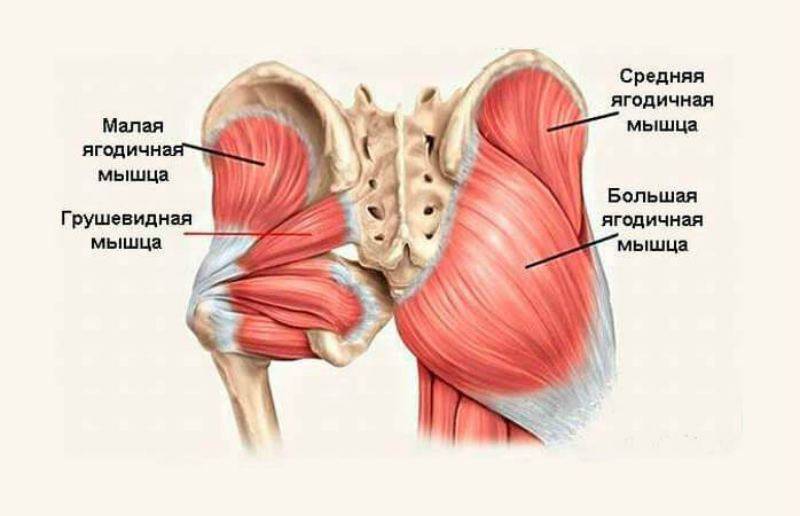
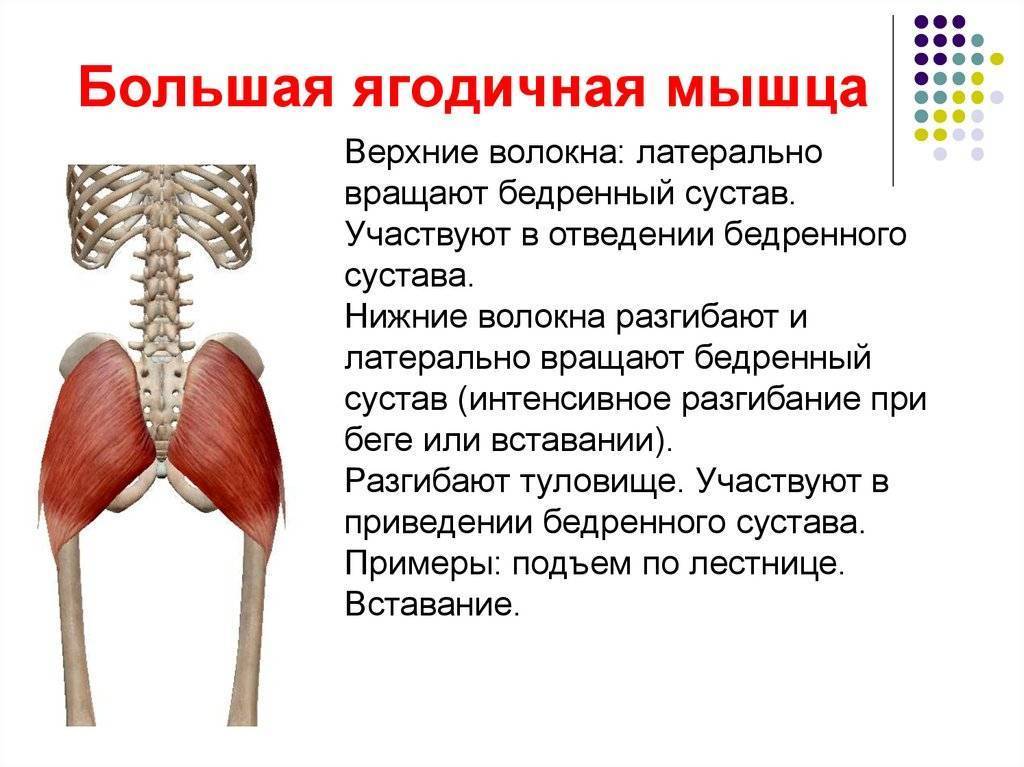
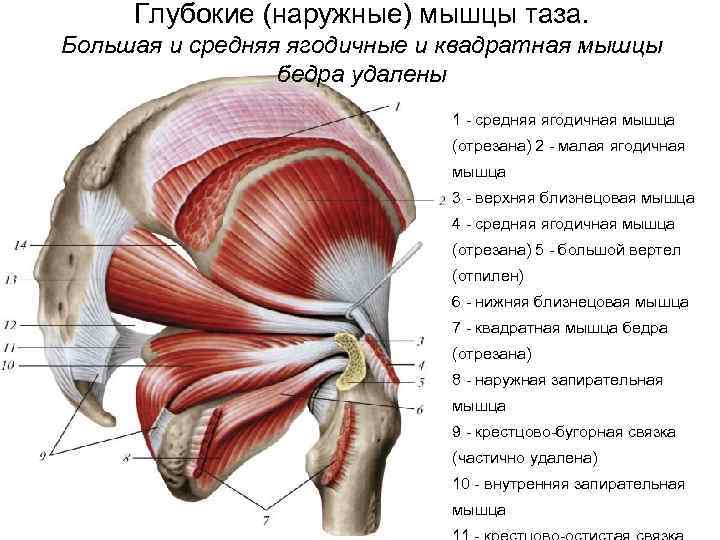
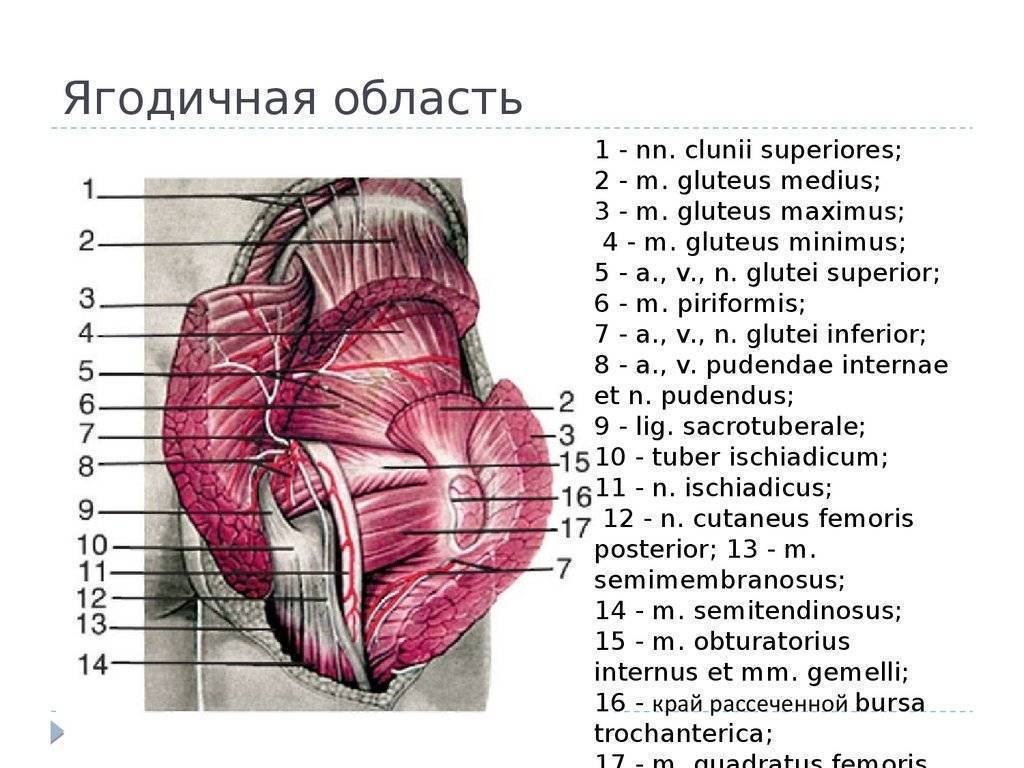
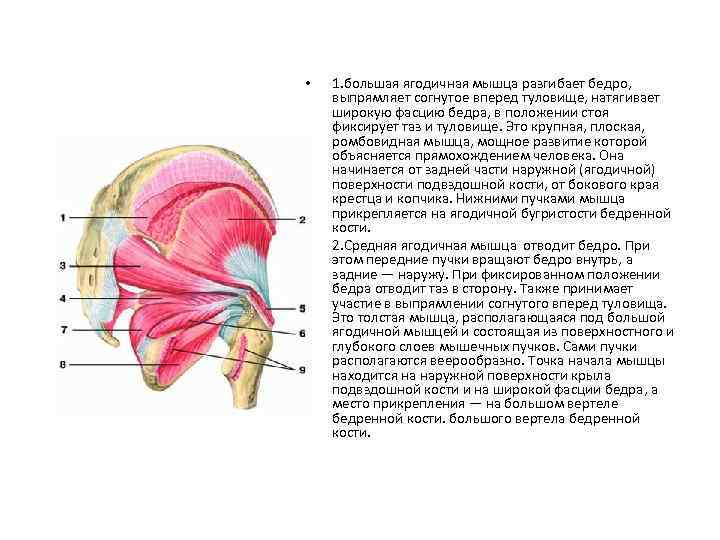
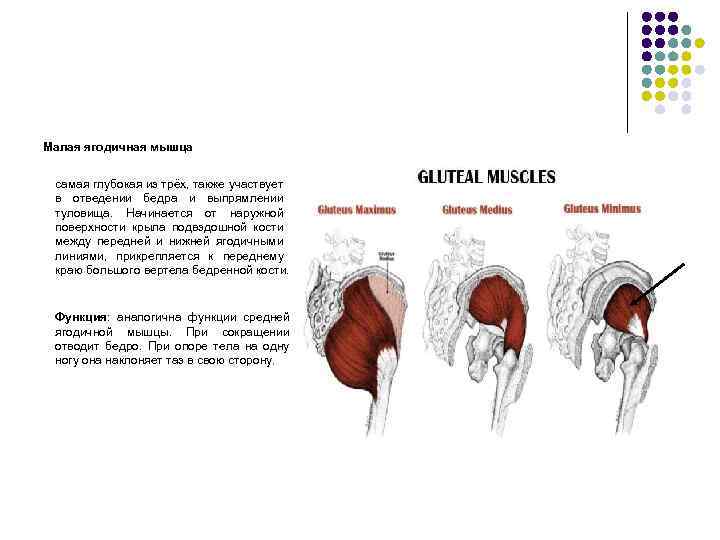
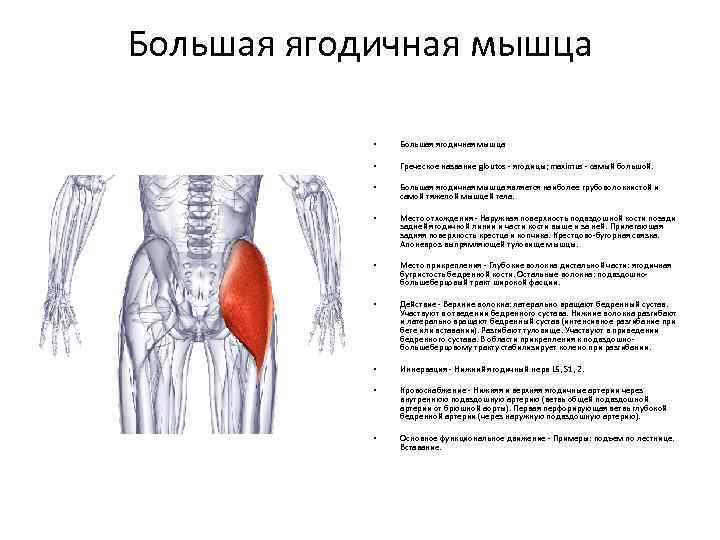
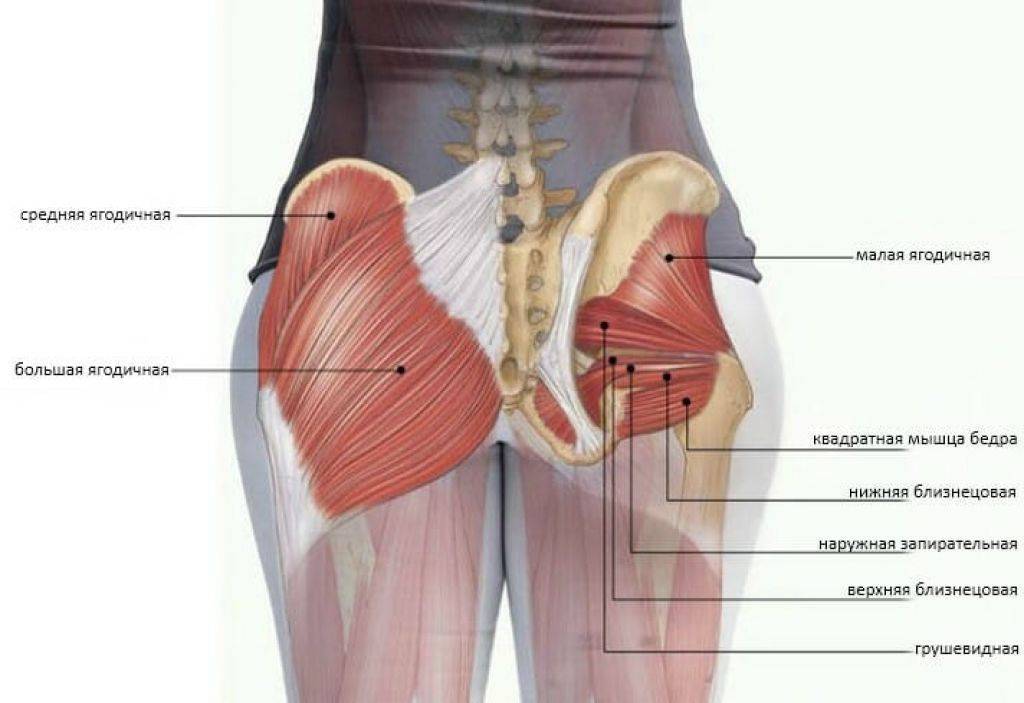
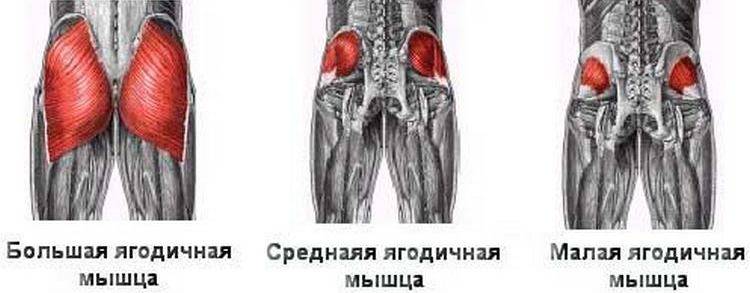
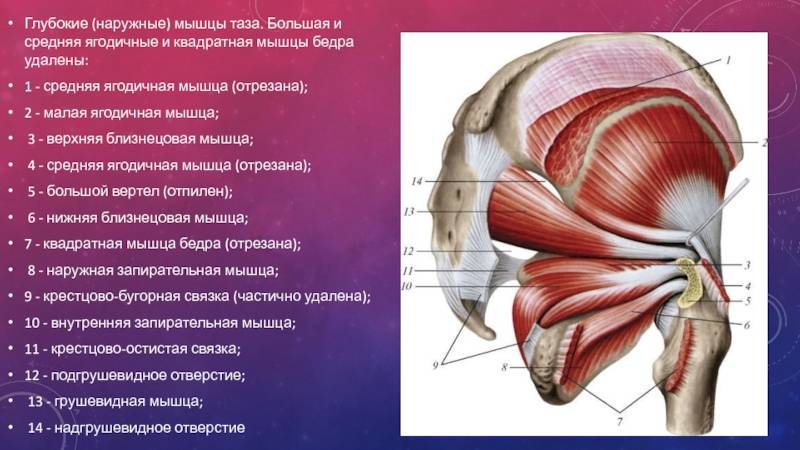
Общее описание большой ягодичной мышцы.
musculus gluteus maximus
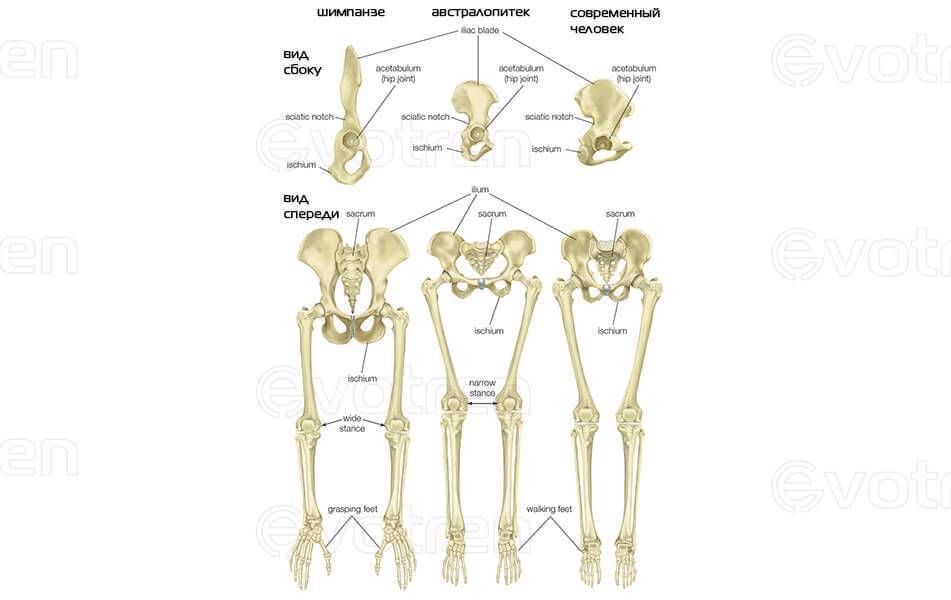
- Сравнение таза и нижних конечностей у шимпанзе, австралопитека и современного человека (см. изображение)
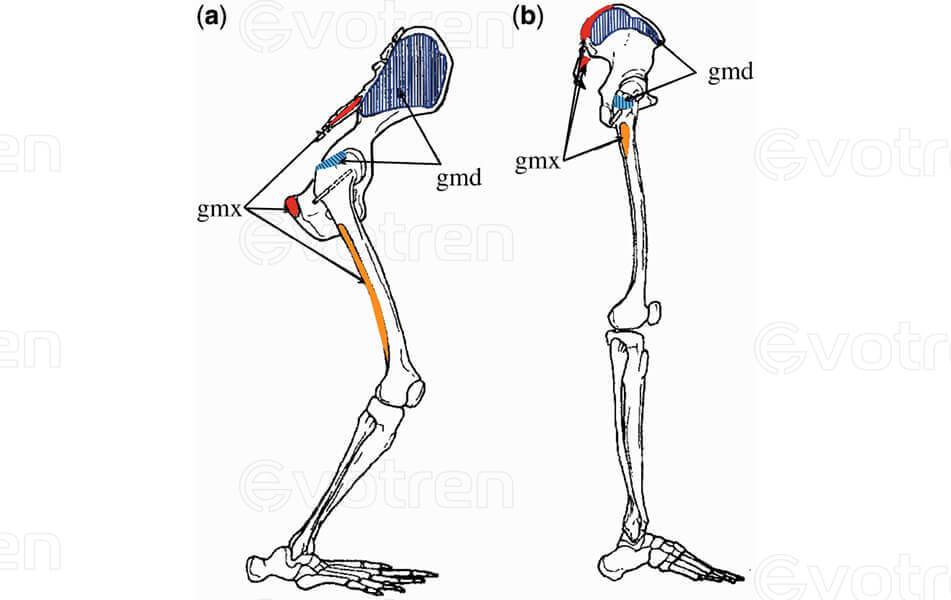
- статическая сила большой ягодичной мышцы составляет 238 килограммов;
- мощность равнозначна 34 килограммам;
- длина сокращения составляет 15 сантиметров.
Точки начала большой ягодичной мышцы.
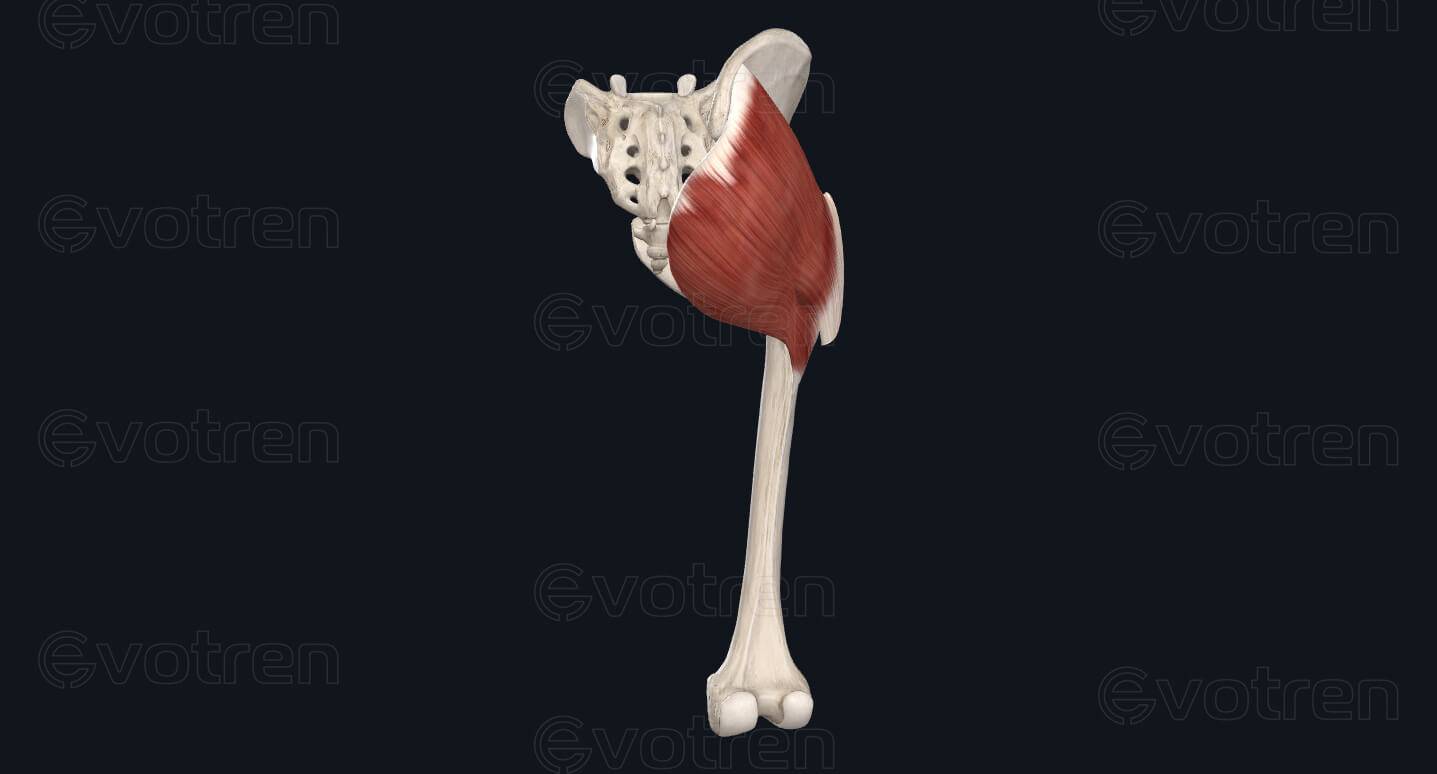
- Ягодичный апоневроз;
- Крестцово-бугорная связка;
- Задняя (дорсальная) поверхность копчика и крестца;
- Задняя (дорсальная) ягодичная линия подвздошной кости;
- Пояснично-грудная фасция.
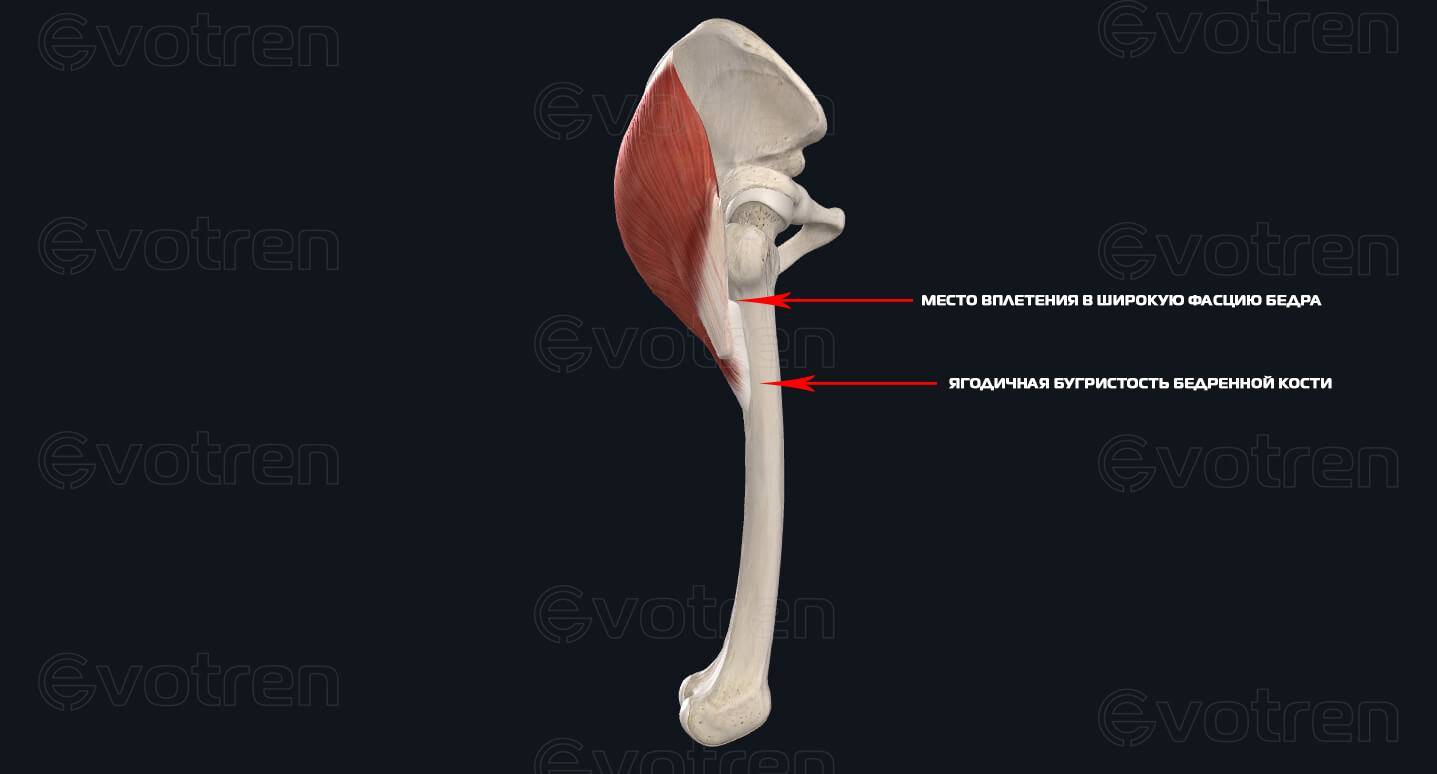
- Широкая фасция бедра (подвздошно-большеберцовый тракт);
- Ягодичная бугристость бедренной кости.